
|
| Poglej prejšnjo temo :: Poglej naslednjo temo |
| Avtor |
Sporočilo |
marjan
Administrator
Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 05 Maj 2007 10:04 Naslov sporočila: Naše bolezni Objavljeno: 05 Maj 2007 10:04 Naslov sporočila: Naše bolezni |
 |
|

Kaj je bolezen?
Sedem stopenj bolezni
Nenadoma kdo umre zaradi hude bolezni. "Vedno je bil zdrav, nikoli bolan." Ste to že slišali? Bodimo si na jasnem, nobena bolezen, posebno rak, nikoli ne napade in uniči naenkrat, v kratkem času. Od prvih znamenj bolezni pa do sedme stopn je, raka, lahko mine več let.
Vedeti moramo, da je zdravje normalen, bolezen pa nenormalen pojav. Telo se vedno trudi ostati zdravo. Takoj ko je naše zdravje ogroženo, sproži alarm. To lahko pomeni samo, da telesu ne omogočamo zdravega delovanja. Samo z upoštevanjem signalov lahko ustavimo vzpenjanje po lestvici razvoja bolezni, katere najvišja stopnja je rak. Le tako lahko preprečimo veliko večino bolezni.
Poznamo torej sedem stopenj bolezni, in na vsaki še lahko ustavimo njen razvoj. Seznanite se z njimi in njihovimi znamenji in spoznali boste, kje ste trenutno. Le tako boste lahko prevzeli nadzor nad položajem.
1. IZČRPANOST
Izčrpanost se pojavi, če telo ne ustvari dovolj energije za vse svoje naloge, ki jih opravlja, ali pa če porabi za delovanje več energije, kakor jo lahko ustvari.
Posledica tega je, da se delovanje vseh telesnih funkcij poslabša-z izločanjem strupenih produktov presnove in ostankov hrane vred. Neka količina strupov v telesu je normalna. Težave nastanejo, če nastane več strupov, kakor jih lahko telo izloči. Ce telo ne more obnoviti izčrpane energije, postane preobremenjeno s strupenimi odpadki.
Energija se obnavlja le s spanjem, zato je prvo znamenje izčrpanosti utrujenost: postanete leni, že podnevi si želite zadremati, ponoči potrebujete več spanja.
izčrpanost pelje naravnost na drugo stopnjo bolezni.
2. TOKSIKACIJA ali ZASTRUPITEV
Toksikacija ali zastrupitcv se pojavi, ko prej opisani, neizločeni strupi nasiiijo kri, limfo in telesna tkiva.
Telo takoj prepozna to stanje. Ko se skuša ozdraviti, očistiti in ohraniti svojo popolnost, začne splakovati strupe iz telesa. To povzroči dvojni učinek:
Prvič, pojavi se več spoznavnih opozoril - razne nevšečnosti, in drugič, postopek samoočiščevanja telesa sproži še večje izčrpavanje energijskih rezerv. Ce takšna oseba preveč dela, je napeta, ali premalo počiva in spi, je občutek utrujenosti in apatičnosti (lenobe) še izrazitejši. Na določeni stopnji zastrupitve, ko se telo skuša znebiti strupov, se razvije naslednja stopnja bolezni.
3. DRAŽENJE
Pri izčrpanosti je edino spoznavno znamenje in opozorilo občutek slabosti ali utrujenosti. Toksikacija in nastalo draženje pa povzroči še prepoznavnejša (občutnejša) znamenja.
To je pravzaprav stopnja bolezni, katere edini namen je opozoriti na povišano stopnjo zastrupitve v telesu. Vse to seveda v upanju, da boste postali pozorni na ta opozorila ter ustrezno storili vse, da bi jih odstranili. Draženje je stanje, v katerem telo razvrsti svoje obrambne mehanizme in pospeši notranje dejavnosti, da bi nakopičene strupe odstranila. To se lahko zgodi v različnih delih telesa. Čeprav to draženje ni tako boleče, da bi morali k zdravniku, je dovolj neprijetno, da nas prav sili v ukrepanje.
Očiten primer draženja je npr. siljenje k uriniranju ali na blato. To ni boleče, razen če ne traja dlje časa. Pomeni lahko samo to, da se telo in mehur želita znebiti strupov. Manj očitno je, ko se razstrupljajo drugi deli telesa. Pogosto jih odpravimo kot manj pomembne, namesto da bi v njih prepoznali to, kar so - dragoceno darilo.
Primeri takih znamenj so dobro znani. Eden takih je srbenje. Koža ni le največji organ, temveč je tudi organ za izločanje. Telo vsak trenutek uporablja štiri bilijone kožnih por za odstranjevanje strupov iz telesa. Od vrha glave pa vse do stopal. Koža začne srbeti, in to je znamenje, da se izločajo strupi. Ko pridejo na površje kože, se ta nadraži, zato nas tudi srbi. To seveda še ni preveč resno, niti preveč boleče. Vendar postane zadeva tako nadležna, da zbudi našo pozornost. Če na tej stopnji prezremo tudi ta opozorila in ne storimo ničesar, da bi odstranili vzroke težav, bodo srbenju zagotovo sledile hujše težave.
Vendar ne občutijo vsi samo srbenja. Druga opozorilna znamenja so lahko še: živčnost, depresija, vznemirjenost, zaskrbljenost. Lahko se pojavijo tudi pogosti glavoboli ali manjše bolečine v drugih delih telesa. Taki znamenji sta tudi nespečnost in nemirno spanje.
Druga znamenja draženja so še:
- obložen jezik, slab zadah, temni kolobarji okoli oči. Ženske utegnejo imeti neredno ali bolečo menstruacijo.
Ko je telo polno strupov, skuša tako različno zbuditi našo pozornost.
Žal pa ljudje živijo leta v takem stanju, ne da bi vedeli, kaj se dogaja, ker jim še ni dovolj hudo, da bi se morali Zdraviti, temveč se tega nekako navadijo.
Toda, če se le predolgo ne menimo za učinke, ki jih kažejo izčrpanost, toksikacija in draženje, se količina nakopičenih strupov poveča in pokaže se nova naslednja oblika "bolezni".
4. VNETJE
Vnetje je najmočnejše prizadevanje telesa, da bi se očistilo in okrepilo. Če smo vsaj malo občutljivi, se moramo zavedati težav, saj nas nanje opozori huda bolečina. Bolečina se nikoli ne pojavi naključno in brez povoda. Bolečina ni kazen za neprevidnost. Bolečina ima namen. To je zagotovo najučinkovitejše znamenje, ki opozarja, da bomo brez pravilnih ukrepov hudo ogrozili svoje zdravje. Telo se skuša obupno znebiti nakopičenih strupov, preden začno nastajati pogubne poškodbe.
Malo ljudi razume, da je to čiščenje strupov iz telesa, ki ga sproži telo samo za svojo odrešitev. Večina pa gleda na ta znamenja kot na napad na svoje dobro počutje, zato gredo k zdravniku po olajšanje. Zdravnik bo zagotovo našel neka znamenja bolezni in jih začel zdraviti z zdravili.
Zdravila ne odstranijo vzrokov težav. Lahko le zmanjšajo bolečino. Žal pa tako početje še dodatno poveča raven zastrupitve, kajti vsa zdravila so hudi strupi. Dajejo le lažen občutek, da je težava premagana.
Pri vnetju se strupi nakopičijo v enem izmed organov ali v določenem delu telesa, npr. v prsih. To mesto se vname zaradi nenehnega draženja strupenih snovi.
Pri vnetju zdravniki postavijo diagnoze, ki se končajo na "TITS", to pomeni vnetje:
tonzilitis - vnetje mandeljnov, apendicitis - vnetje slepiča, hepatitis - vnetje jeter, nevritis - vnetje živca, nefritis-vnetje ledvic, artritis - vnetje sklepov, kolitis - vnetje črevesa, rinitis - vnetje nosnih sluznic, sinusitis - vnetje obnosnih votlin.
Seznam teh "itisev" je neskončen.
Limfodermitis je vnetje limfnih žlez, bezgavk. Otečene bezgavke ali limfni vozli so eno izmed najočitnejših opozoril, da nakopičene strupe že predolgo nosimo v sebi.
Če na primer dovolimo, da se draženje kože še nadaljuje, nastane dermatitis - vnetje kože. Ekcem ali luskavica sta odlična zgleda, kako telo uporablja svoje zdravilne moči in na silo potiska strupe skozi kožo. In če pravilno ukrepamo, da se količina strupov zmanjša, se telo za zmeraj znebi te bolezni.
Žal pa zdravniki večinoma ravnajo napačno. Boleča znamenja vedno potlačijo z zdravili. Bolečina začasno popusti, toda težave ostanejo.
Ko se čistilni napori telesa potlačijo z dodajanjem zdravil, se količina strupov še poveča, dokler ne postanejo prizadeti tudi drugi organi.
Na primer:
nevrodermitis se preseli še na pljuča. Ogromno otrok danes trpi zaradi tega.
Strupom, ki so že v telesu, dodajamo še dodatne in močnejše.
Ta stopnja je velikokrat ključna pri naši odločitvi, ali si želimo ozdraviti ali pa potoniti še v globljo bolezen.
Ste namreč na sredini sedemstopenjske bolezenske lestvice in vaše ukrepanje je v tem trenutku odločilno.
Če se ne prenehate nadalje zastrupljati, vas to pripelje na naslednjo, višjo stopnjo bolezni.
5. GNOJENJE ali ČIRI
Gnojenje nastane takrat, ko je telo že dolgo prizadeto in je že zelo veliko celic uničenih. To stanje je često zelo boleče, ker so prizadeti tudi živci.
Rane ali čiri se lahko pojavijo v telesu ali zunaj njega. Primer notranjega čira je klasični čir na želodcu, luknja. Vsak, ki je to izkusil, ve, kako boleče je to. Primer zunanjega čira pa je lahko rana v ustih, ali odprta, curljajoča rana na nogi in roki, iz katere teče izcedek.
Telo uporabi čire kot odtok, da bi se znebilo strupov. Čiri se pozdravijo, čim se zmanjša količina nabranih strupov.
Če ne odnehamo, pa telo sproži postopek, da te rane zapečati.
6. STRDITEV
Toksične, strupene snovi, ki nas ogrožajo, se obdajo z vrečko iz strjenega tkiva. Tako telo zadrži strupene snovi na določenem mestu in jim prepreči, da bi se širile po telesu. Ta vrečka, otrdlina, je tumor, ki pogosto dobi diagnozo rak, čeprav to še ni rakasto tkivo.
Strditev je zadnja stopnja, v kateri so celice še zmeraj pod nadzorom. Če nadaljujemo z uničevalnimi navadami, ki so nas pripeljale do tega stanja, pa celice postanejo zajedavske (paraziti) in živijo od vsega, kar dobijo, ne da bi telesu kakor koli koristile. Nenehno zastrupljanje končno spremeni genski program celice, te podivjajo in delujejo povsem neorganizirano, nenadzorovano. To stanje se imenuje rak.
7. RAK
To je zadnja faza v dolgem razvoju bolezni. Če se vzroki, ki ga začnejo in tudi nadaljujejo, ne ustavijo, je to usodno. Z dosledno usmeritvijo v zdravo življenje pa se proces še lahko ustavi in preusmeri. Namen tega pisanja pa je, da razumemo potek bolezni, tako da do zadnje faze sploh ne pride.
Pri takih obolenjih ljudje pogosto mislijo, da je bolno telo sovražnik, ki vas hoče ubiti. Vendar pa je telo naš prijatelj in najboljši zaveznik, ki si neprenehoma prizadeva za zdravje. Uspe mu pa le, če mu damo priložnost.
Z vsemi šestimi stopnjami bolezni telo nenehno opozarja, da delamo nekaj hudo narobe. Če se spremenimo, se težave ali opozorila končajo.
Spremeniti pa se rnoramo sami.
V avtu vam zagori rdeča lučka za olje. Ali jo prekrijete in verjamete, da se ne bo nič zgodilo?
Ali pa greste k najbližjemu mehaniku, da preveri?
Stvarnik nam je vstavil zanesljiv opozorilni sistem, ki nas varuje pred vsako okvaro in poškodbo.
Vedeti moramo, da je zdravje normalen, bolezen pa nenormalen pojav. Telo se vedno trudi ostati zdravo. Takoj ko je naše zdravje ogroženo, sproži alarm.
To lahko pomeni samo, da telesu ne omogočamo zdravega delovanja. Samo z upoštevanjem signalov lahko ustavimo vzpenjanje po lestvici razvoja bolezni, katere najvišja stopnja je rak. Le tako lahko preprečimo veliko večino bolezni.
Naravna higiena, katere ideje goji in predstavlja društvo Preporod, je prava znanost o življenju, saj temelji na večnih in nespremenljivih zakonih narave.
Bolne ljudi zdravi tako, da odstrani vzroke bolezni.
Higienisti verjamemo, da ima narava prav, zato ne preprečujemo njenega delovanja.
Naravna higiena razglaša, da je bolezen naravno čiščenje telesa, ki ne sme biti ovirano, temveč pospešeno.
Njena zdravila so naravna obramba. Zvestoba naravi je zdravilo za vse bolezni.
Zrak, svetloba, hrana, voda, gibanje, počitek, spanje, itn ... v primernih količinah in o pravem času. Le tako jih narava lahko uporabi kot zdravila.
Odstrani vzrok in posledice bodo izginile, pravi znanost naravne higiene.
Zato je skrajni čas, da se nehamo sprenevedati in začnemo prepoznavati prave in poglavitne vzroke bolezni. Dokler se ne zgodi to, da tudi odrešujočega ozdravljenja, ki ga že dolgo vsi zaman pričakujejo, ne more biti.
Medicina, tako kot večina drugih zdravilskih sistemov, zamenjuje vzroke in posledice. "Zdravi" posledice.
Potreba po zelo popularnih in množično uporabljanih zdravilih nastane večinoma zaradi močne reklame. Izdelovalci kemičnih sredstev, koncerni s področja kemije in farmacije so z nasilnim trženjem dosegli vse svoje poglavitne cilje (dobiček!). Kar poglejte, kje vse so plakati in brošure, ki obljubljajo takojšnjo pomoč, ne da bi se vam bilo treba spremeniti. V vseh javnih glasilih jih je polno, v vseh čakalnicah pri zdravnikih, neprenehomajih poslušamo po radiu in gledamo po televiziji.
Samo z zdravim razumom se lahko upremo vsiljevanju norega prepričanja, da je uživanje strupov rešitev za naše bolezni.
Na tem pa temelji medicinska ideologija. Če namreč zdrav človek zaužije "zdravila", se bo zastrupil. Bolnemu človeku, ki je zbolel prav zaradi nakopičenih strupov v telesu, pa naj bi dodatno zaužiti strupi povrnili zdravje.
Kako nesmiselna trditev.
Modrost, da bomo vsi spoznali, da je edina pot do zdravja samo zdravo življenje v čim večjem sožitju z naravo.
Proti nikomur se ni treba bojevati. Mi sami se moramo strezniti.
Mnogo ljudi med nami ima kakšno bolezen in se mora spopadat z njo, zato bomo tukaj tudi kakšno opisali..!
Strokovni medicinski izrazi bolezni......!!!
kazalo po ABECEDI
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
A Acanthosis nigricans
Acne cystica
Acne medicamentosa-steroidea
Acne nodulocystica
Acne oleosa
Acne vulgaris papulopustulosa (1. primer)
Acne vulgaris papulopustulosa (2. primer)
Acrodermatitis continua suppurativa (Hallopeau)
Acrodermatitis enteropathica (Danbolt)
Actinomycosis
Alergični kontaktni ekcem, kronično obdobje (1. primer)
Alergični kontaktni ekcem, kronično obdobje (2. primer)
Alergični kontaktni ekcem, subakutno obdobje
Alergični kontaktni ekzem, akutno obdobje
Alopecia areata barbae
Alopecia areata
Alopecia areolaris syphilitica, zgodnji sifilis
Amelanotični melanomalignom
Angulus infectiosus oris
Angulus oris senilis
Anularni povrhno rastoči melanomalignom
Aphtha
Atheromata
Atrophodermia Pasini - Pierini
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
B Balanitis candidamycetica
Basalioma (Ulcus terebrans)
Basalioma exulcerans (1. primer)
Basalioma exulcerans (2. primer)
Basalioma nodosum (solidum)
Basaliomata pagetoidea
Beaujeve prečne brazde nohtov
Berloque dermatitis
Bulla rodens
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
C Candidosis (soor) linguae
Carbunculus
Carcinoma Paget dojke
Carcinoma spinocellulare (2. primer)
Carcinoma spinocellulare (3. primer)
Carcinoma spinocellulare (4. primer)
Carcinoma spinocellulare (5. primer)
Carcinoma spinocellulare (6. primer)
Carcinoma spinocellulare (1. primer)
Cheilitis angularis
Cheilitis glandularis
Cheilitis granulomatosa
Cheilitis simplex
Cheilitis solaris chronica (2. primer)
Condylomata acuminata ani
Condylomata acuminata penis
Condylomata lata in papulae eroseae, zgodnji sifilis
Cornu cutaneum
Craurosis vulvae
Cutis hyperelastica in hiperfleksibilnost prstov (Syndrom Ehlers-Danlos)
Cutis rhomboidalis nuchae
Cylindroma
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
D Dermatitis detritiva, pozno obdobje
Dermatitis detritiva, začetno obdobje
Dermatitis eczematoides nummularis
Dermatitis herpetiformis Duhring
Dermatitis intertriginosa candidamycetica
Dermatitis intertriginosa
Dermatitis perioralis
Dermatitis pratensis bullosa
Dermatitis radiologica chronica professionalis
Dermatitis seborrhoica (1. primer)
Dermatitis seborrhoica (2. primer)
Dermatitis seborrhoica (3. primer)
Dermatitis seborrhoica (4. primer)
Dermatitis seborrhoica (5. primer)
Dermatitis simplex
Dermatofibrosarcoma protuberans
Dyshydrosis palmaris (Cheiropompholyx)
Dyskeratosis follicularis (Darier) (1. primer)
Dyskeratosis follicularis (Darier) (2. primer)
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
E Ecthyma cruris
Eczema herpeticatum
Eczema infantum
Ekcematidu podobna purpura (Doukas-Kapetanakis)
Elastoidosis cutis cystica et comedonica, (Favre-Racouchat)
Epidermolysis bullosa hereditaria dystrophica, (Hallopeau-Siemens)
Erosio interdigitalis candidamycetica
Erysipelas bullosus
Erythema (exanthema) fixum
Erythema anulare centrifugum Darier
Erythema exsudativum multiforme, typus maior (2. primer)
Erythema exsudativum multiforme, typus maior (3. primer)
Erythema exsudativum multiforme, typus minor
Erythema nodosum
Erythrasma
Erythroplasia Queyrat
Erythrosis interfollicularis colli
Exanthema maculopapulosum syphiliticum, zgodnji sifilis
Exanthema medicamentosum
Exanthema papulosum syphiliticum recidivans, zgodnji sifilis
Exanthema papulosum syphiliticum, zgodnji sifilis
Exanthema papulosum syphiliticum, zgodnji sifilis
Exfoliatio areata linguae
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
F Favus scutularis
Fibromata dura
Folliculitis barbae
Folliculitis scleroticans nuchae
Folliculitis
Furunculus
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
G Glossitis rhomboidalis mediana
Granuloma anulare
Granuloma fungoides
Granuloma pyogenicum
Granulomatosis disciformis chronica et progressiva (Miescher)
Granulosis rubra nasi
Gumma nasi, pozni destruktivni sifilis (1. primer)
Gumma palati duri, pozni destruktivni sifilis (2. primer)
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
H Haemangioma planotuberosum
Haemangioma tuberosum
Herpes simplex genitalis
Herpes simplex labialis
Hidradenitis suppurativa
Hipertrofična ploščata brazgotina po opeklini
Hyalinosis cutis
Hydroa aestivalis
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
I Ichthyosis congenita generalisata
Ichthyosis congenita
Ichthyosis lamellosa ("Collodium baby")
Ichthyosis vulgaris nigricans
Ichthyosis vulgaris serpentina
Ichthyosis vulgaris simplex
Impetigo contagiosa staphylogenes
Impetigo
Incontinentia pigmenti
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
K Keratoacanthoma
Keratosis palmoplantaris (Thost-Unna)
Keratosis palmoplantaris cum periodontopathia (Papillon-Lefevre)
Keratosis palmoplantaris papulosa (Siemens)
Keratosis solaris senilis
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
L Leiomyomata
Leishmaniasis
Lentigo maligna
Leukoderma syphiliticum, zgodnji sifilis
Leukoplakia plana
Leukoplakia verrucosa (1. primer)
Leukoplakia verrucosa (2. primer)
Lichen ruber bullosus
Lichen ruber planus (1. primer)
Lichen ruber planus (2. primer)
Lichen ruber planus (3. primer)
Lichen ruber planus. Wickhamove lise
Lichen ruber planus. Wickhamove črte v obliki mreže na koroni glandis penis
Lichen ruber verrucosus
Lichen sclerosus et atrophicus dorsi
Lihenifikacija
Lingua plicata
Lingua villosa nigra
Livedo racemosa
Livedo reticularis ab igne
Lupus erythematodes chronicus discoides
Lupus erythematodes chronicus ustnic
Lupus erythematodes subacutus disseminatus superficialis
Lupus erythematodes systemicus. Erythema palmare
Lupus erythematodes systemicus. Erythema perstans obraza
Lupus erythematodes systemicus. Vasculitis
Lyme borreliosis, acrodermatitis chronica atrophicans
Lyme borreliosis, erythema chronicum migrans
Lyme borreliosis, lymphadenosis cutis benigna
Lymphadenosis cutis circumscripta pri limfatični levkemiji
Lymphangioma linguae. Macroglossia
Lymphogranuloma inguinale
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
M Melanoma
Microsporosis capillitii
Microsporosis
Mollusca contagiosa
Morbus Bourneville-Pringle
Morbus Bowen
Morbus Hodgkin
Morbus Pringle
Morbus Recklinghausen
Mucinosis follicularis, alopecia mucinosa
Myxoedema circumscriptum praetibiale
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
N Naevi Sutton
Naevi Unna (flammei)
Naevus araneus
Naevus flammeus (1. primer)
Naevus flammeus (2. primer)
Naevus pigmentosus naevocellularis z maligno alteracijo v melanomalignom
Naevus pigmentosus papillomatosus
Naevus pigmentosus pilosus systemisatus giganteus
Naevus pigmentosus pilosus
Naevus sebaceus (1. primer)
Neavus sebaceus (2. primer)
Necrobiosis lipoidica
Necrolysis bullosa toxica Lyell
Nodularni melanomalignom
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
O Oedema Quincke (oedema angioneuroticum)
Onychogryposis
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
P Pachyonychia congenita
Papulae eroseae, zgodnji sifilis (1. primer)
Papulae eroseae, zgodnji sifilis (2. primer)
Papulonekrotični tuberkulid
Parrotove strije, pozni konatalni sifilis
Pediculosis pubis
Pellagra
Pemphigoides bullosus juvenilis
Pemphigus foliaceus
Pemphigus vegetans
Pemphigus vulgaris (1. primer)
Pemphigus vulgaris (2. primer)
Pemphigus vulgaris (4. primer)
Pephigus seborrhoides
Pityriasis lichenoides et varioliformis acuta (Mucha-Habermann)
Pityriasis rosea
Pityriasis rubra pilaris
Pityriasis versicolor, variatio alba
Pityriasis versicolor, variatio fusca
Porphyria cutanea tarda
Pruridermatitis allergica chronica constitutionalis (neurodermitis chronica), cirkumskriptna oblika
Pruridermatitis allergica chronica constitutionalis (neurodermitis chronica)
Prurigo acuta infantum (strophulus infantum)
Pseudopelade Brocq
Psoriasis anularis cum psoriasis arthropatica
Psoriasis arthropathica
Psoriasis erythrodermica
Psoriasis guttata
Psoriasis inversa
Psoriasis pustulosa (1. primer)
Psoriasis pustulosa (2. primer)
Psoriasis pustulosa plantaris
Psoriasis unguis
Psoriasis vulgaris in placibus (1. primer)
Psoriasis vulgaris in placibus (2. primer)
Psoriasis vulgaris in placibus (3. primer)
Psoriasis vulgaris, Koebnerjev fenomen na praski. (Poleg tega tetovaža.)
Purpura capillarotoxica (vasculitis)
Pyodermia chronica vegetans
Pyodermia gangrenosum
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
R Radiodermatitis bullosa acuta
Rhinophyma
Rosacea
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
S Sarcoidosis cutis, malovozličasta oblika
Sarcoidosis cutis, v obliki plošče
Sarcoidosis cutis, velikovozličasta oblika (1. primer)
Sarcoidosis cutis, velikovozličasta oblika (2. primer)
Sarcoma idiopaticum multiplex haemorrhagicum Kaposi
Scabies (2. primer)
Scabies (3. primer)
Scabies (1. primer)
Scabies granulomatosa
Sclerodermia circumscripta (morphea) na stegnu. Sklerotično ploskev obkroža "lilac ring".
Sclerodermia progressiva systemica z mikrostomijo in sklerodaktilijo
Spontani keloidi (1. primer)
Spontani keloidi (2. primer)
Staphylodermia bullosa neonatorum
Status Fordyce
Striae atrophicae distensae pri Cushingovi bolezni moškega
Striae atrophicae po lokalnem zdravljenju glivične bolezni s kortikosteroidi
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
T Thrombophlebitis superficialis
Tinea inguinalis
Tinea interdigitalis pedis (1. primer)
Tinea interdigitalis pedis (2. primer)
Tinea pedis (1. primer)
Tinea pedis (2. primer)
Tinea profunda barbae
Tinea profunda capillitii
Tinea superficialis capillitii
Tinea superficialis extremitatis
Tinea unguium (onychomycosis)
Trichobacteriosis palmellina
Trichoepithelioma papulosum
Tubercula mulgentium
Tuberculosis cutis colliquativa (1. primer)
Tuberculosis cutis colliquativa (2. primer)
Tuberculosis cutis colliquativa (3. primer)
Tuberculosis cutis indurativa
Tuberculosis cutis luposa (1. primer)
Tuberculosis cutis luposa (2. primer)
Tuberculosis cutis luposa mutilans
Tuberculosis cutis luposa s spinoceličnim karcinonom
Tuberculosis cutis luposa tumida
Tuberculosis cutis verrucosa
Tuberculosis luposa gingivae
Tuberoserpiginozni sifilid, pozni sifilis (1. primer)
Tuberoserpiginozni sifilid, pozni sifilis (2. primer)
Tuberoulceroserpiginozni sifilid, pozni sifilis (3. primer)
Tylositas supracapitularis pulvinata ("knuckle pads")
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
U Ulcera crurum hypostasica
Ulcus durum, zgodnji sifilis (1. primer)
Ulcus durum, zgodnji sifilis (2. primer)
Ulcus radiologicum acutum
Ulcus vulvae acutum
Ungues Hyppocratis na betičastih prstih
Urethritis gonorrhoica acuta
Urticaria factitia
Urticaria pigmentosa
Urticaria simplex
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
V Vaccina inoculata
Varices et dermatitis cruris hypostasica
Vasculitis allergica
Vasculitis profunda
Verrucae papillomatosae
Verrucae planae juveniles
Verrucae seborrhoicae seniles
Verrucae vulgares
Vitiligo
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
X Xanthelasma palpebrarum
Xanthomata eruptiva
Xanthomata tuberosa
Xeroderma pigmentosum. Carcinoma spinocellularae
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
Z Zoster intercostalis
Zoster linguae (Haemiglossia)
Zoster ophthalmicus haemorrhagicus
A B C D E F G H I K L M N O P R S T U V X Z | na začetek
--------------------------------------------------------------------------------
Preprosti izrazi bolezni.....!!![b
]Bolezni:[/b]
spolne bolezni,
bolezni ščitnice,
kožne bolezni,
otroške bolezni,
bolezni jeter,
bolezni ledvic,
bolezni hrbtenice,
bolezni srca,
bolezni ožilja,
spolno prenosljive bolezni,
bolezni oči,
bolezni ušes...(naglušnost,tinitus,vnetja...itn),
bolezni grla,
bolezni dlesni,
bolezni zobovja,
bolezni dihal,
nalezljive bolezni,
nevrološke bolezni,...itd.
hemeroidi
Kožne in spolne bolezni
A
Akne
B
Bradavice
H
Hiperhidroza
L
Lipom
M
Materino znamenje (nevus)
O
Onihomikoza
Ženske zdravstvene težave
M
Menstrualne motnje
Ošpice
Otroške bolezni
Definicija
Ošpice so zelo nalezljiva virusna okužba, ki povzroča povišano telesno temperaturo, kašelj in značilen izpuščaj.
Vzroki in pogostost
Bolezen se prenaša z vdihovanjem kapljic, ki jih izkašlja bolnik (kapljična okužba). Od okužbe do prvih bolezenskih znakov običajno poteče od 7 do 14 dni. Preden so pričeli z rutinskim cepljenjem otrok, so bile ošpice pogosta bolezen, ki se je pojavljala v epidemijah vsake 2 ali 3 leta. Danes se bolezen pojavlja predvsem pri necepljenih majhnih otrocih. Imunost po prebolelih ošpicah je doživljenjska. Ženska, ki je prebolela ošpice ali je bila cepljena, prenese imunost na svojega otroka. Ta zaščita traja celo prvo leto življenja.
Znaki bolezni
Prvi znaki so visoka vročina, izcedek iz nosu, vneto žrelo, suh kašelj in vnetje očesne veznice. Po nekaj dneh se na sluznici ustne votline pojavijo majne bele lise (Koplikove pege). Sledi srbeč izpuščaj na koži. Najprej se pojavi pred ušesi in pod njimi ter ob strani vratu. Drobne rdeče pege se v 1 do 2 dneh razširijo po vsem telesu. Na vrhuncu bolezni je izpuščaj zelo obsežen, telesna temperatura pa je lahko višja od 40 °C. V 3 do 5 dneh temperatura pade, bolnik se počuti bolje, izpuščaj pa hitro izgine.
Diagnoza
Zdravnik postavi diagnozo na osnovi znakov bolezni. Posebne preiskave niso potrebne.
Zdravljenje
Posebnega zdravljenja ni. Bolnika je potrebno udobno namestiti. Povišano telesno tempetaturo lajšamo z ustreznimi zdravili.
Zapleti
Možni so zapleti v obliki bakterijskih okužb, kot sta pljučnica in okužba srednjega ušesa. Zelo redek zaplet je okužba možganov, ki se razvije v nekaj dneh ali tednih po pojavu izpuščaja. Če je dolgotrajna, lahko zapusti okvare možganov ali povzroči smrt.
Preprečevanje
Cepljenje otrok proti ošpicam je vključeno v program rutinskega cepljenja otrok.
O bolezni
Hrbtenica in osteoporoza
Bolečina v križu in Vaje za raztegovanje
Osteoporoza
Koža
Glivične okužbe kože
Prebavila
Ali boste imeli gastroskopijo?
Bolečina v zgornjem delu trebuha
Gastroezofagealna refluksna bolezen
Varno in učinkovito lajšanje bolečine
Srce in žilje
Ali imate povečan holesterol?
Atlas srčno-žilnih bolezni
Dieta ob povišanem holesterolu
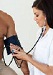
Dnevnik meritev krvnega tlaka, krvnih maščob in krvnega sladkorja
Ledvice in visok krvni tlak
Nevarnosti za srce in žilje in
Periferna žilna bolezen nog
Presnovni sindrom
Srčno popuščanje
Visok krvni tlak
Vprašanja in odgovori o krvnem tlaku
Zdrava prehrana pri povišanem holesterolu
Zdravstvena nega na srcu operiranega bolnika
Sečila
Benigna hiperplazija prostate
Živčevje
Demenca
Depresija pri ženskah
Depresija pri moških
Depresija in koronarna bolezen
--------------------------------------------------------------------------------
Hrbtenica in osteoporoza
Bolečina v križu
Osteoporoza
Osteoporoza je bolezen kosti, ki postanejo z leti krhkejše. Tveganje za zlome se poveča zlasti v kasnejših letih.
--------------------------------------------------------------------------------
Koža
Glivične okužbe kože
Glivične okužbe kože so ena od najpogostejših kožnih bolezni.
--------------------------------------------------------------------------------
Prebavila
Ali boste imeli gastroskopijo?
Preberite, naj kaj bodite pozorni pri tovrstni preiskavi.
Bolečina v zgornjem delu trebuha
Veliko ljudi vsaj enkrat na leto občuti bolečino ali druge simptome v zgornjem delu trebuha.
Gastroezofagealna refluksna bolezen
Gastroezofagealna refluksna bolezen je pogosta težava, ki nastane zaradi čezmernega zatekanja želodčne vsebine v požiralnik.
Varno in učinkovito lajšanje bolečine
Nesteroidna protivnetna zdravila in acetilsalicilna kislina ublažijo ali odpravijo bolečino.
--------------------------------------------------------------------------------
Srce in žilje
Ali imate povečan holesterol?
Kadar je v krvi preveč holesterola (hiperholesterolemija), se začne kopičiti v žilni steni.
Atlas srčno-žilnih bolezni
Dieta ob povišanem holesterolu
Nasveti glede izbire in priprave hrane
Dnevnik meritev krvnega tlaka, krvnih maščob in krvnega sladkorja
Ledvice in visok krvni tlak
Povezava med zvišanim krvnim tlakom in boleznimi ledvic je že dolgo znana.
Nevarnosti za srce in žilje
Vprašalnik o stopnji ogroženosti
Tveganje za nastanek in razvoj arterioskleroze in posledičnih bolezni srca in ožilja lahko uspešno zmanjšamo s slogom življenja.
Periferna žilna bolezen nog
Kaj je periferna arterijska bolezen?
Presnovni sindrom
Skupino dejavnikov, ki kažejo na motnje presnove, imenujemo presnovni sindrom.
Srčno popuščanje
Srčno popuščanje je posledica srčnih bolezni, ki oslabijo delovanje srca.
Visok krvni tlak
Zvišan krvni tlak je eden od pomembnih dejavnikov tveganja za nastanek bolezni srca in ožilja.
Vprašanja in odgovori o krvnem tlaku
Krvni tlak je sila, s katero kri pritiska na stene žil, po katerih teče.
Zdrava prehrana pri povišanem holesterolu
Zmanjšanje vnosa holesterola s hrano je prvi ukrep.
Zdravstvena nega na srcu operiranega bolnika
--------------------------------------------------------------------------------
Sečila
Benigna hiperplazija prostate
S staranjem prostata raste in je ena najpogostejših nerakavih bolezni pri moškem.

_________________
Lep pozdrav
Marjan
Nazadnje urejal/a marjan 07 Mar 2011 12:35; skupaj popravljeno 12 krat |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 11 Jul 2007 20:12 Naslov sporočila: S tehnologijo nad bolezni Objavljeno: 11 Jul 2007 20:12 Naslov sporočila: S tehnologijo nad bolezni |
 |
|
S tehnologijo nad bolezni
Vse več raziskav kaže, da je sodobna medicinska tehnologija lahko izjemno koristno orodje pri iskanju in preprečevanju bolezni. Sodobne medicinske naprave za ugotavljanje bolezni niso namenjene zgolj iskanju eksotičnih, nenavadnih in redkih bolezenskih slik. Prav tako niso namenjene zgolj ekskluzivnim ustanovam. Zadnje novice, ki prihajajo iz univerze v Bonnu in govorijo o tem, da je mogoče z jedrsko magnetno resonanco bolje, natančneje in učinkoviteje odkrivati različne oblike novotvorb na dojki, samo potrjujejo to preprosto dejstvo. A koliko je to dejstvo sploh preprosto? Poročilo iz Bonna o učinkovitosti jedrske magnetne resonance pri odkrivanju raka na dojki se ustavi tudi ob že do obupa obrabljenem in tisočkrat ponovljenem stavku, da je jedrska magnetna resonanca v očeh laične in strokovne javnosti še vedno videti kot nekakšna naprava iz vesolja, na katero se spoznajo zgolj redki. Redko naj bi bila tudi dosegljiva. Za povrh naj bi bila tudi tako draga, da si je vse države ne morejo privoščiti.
A tako so na začetku govorili tudi o odkritju rentgenskih žarkov. Ljudem, ki raje verjamejo v moč čarovnic kot v zmožnosti zdravega razuma, se je zdelo odkritje Wilhelma Conrada Röntgena več kot čarovnija. Mejilo je že na bogokletstvo ali trditve, podobne Kopernikovim, ko je trdil, da se Zemlja vrti okoli Sonca. Gledati skozi telo in videti nekaj v njem? Ali je to sploh mogoče? Röntgen je študiral fiziko na politehniki v Zürichu, v mestu, kjer je mnogo kasneje slavni Einstein postal profesor fizike. Röntgen se je med ostalim ukvarjal tudi s pojavi, ki nastanejo med potovanjem električnega toka skozi pline. Pri visokih napetostih električnega toka je v določenih okoliščinah dobil nove žarke, ki jih je poimenoval X-žarki. Njihove narave ni poznal in šele kasneje so njegovi učenci ugotovili, da je to vrsta elektromagnetnega valovanja. Nekega novembrskega večera leta 1895, tako je zapisano v obrazložitvi s podelitve Nobelovih nagrad, je pri svojih eksperimentih ugotovil, da plošča, premazana s snovjo, občutljivo na svetlobo, ki jo obseva s svojimi skrivnostnimi žarki, zažari tudi v popolni temi. Svoje poskuse je nadaljeval tako, da je med žarke in svojo, na svetlobo občutljivo ploščo, postavljal različne predmete. Na plošči so se zarisovale različne podobe. Nekoč je med ploščo in žarke postavil tudi roko svoje žene. Tako vsaj govori ta romantična zgodba. Na plošči se je zarisala podoba roke. A ne kakršna koli podoba. Na plošči je ostala slika okostja in poročnega prstana. Okolico je obdajala nežna senca mehkih tkiv. Tako je nastal prvi medicinski rentgenogram. Odkritje je bilo v pravem pomenu besede senzacionalno. Poleg manije, ki je zajela ves svet in v kateri si je vsakdo lahko dal pregledati svoje telo kar na ulici, so se rodili številni medicinski oddelki, ki še danes nosijo oznako rentgenski, četudi je medicinska tehnologija v vmesnem času skočila daleč naprej. Prav nobeno presenečenje ni bilo, ko je Röntgen za svoje odkritje dobil Nobelovo nagrado leta 1901.
Rakave celice
In prav nobeno presenečenje ni bilo, da je široko področje raziskav z jedrsko magnetno resonanco prineslo kar nekaj Nobelovih nagrad. Felix Bloch in Edvard Mills Purcel sta jo dobila za fiziko leta 1952. Richard Ernst jo je na primer dobil leta 1991 na področju kemije. Paul Lauterbur in Peter Mansfield sta jo dobila leta 2003 na področju medicine. Jedrska magnetna resonanca je omogočila povsem nov pogled v telo, ki je tudi mnogo manj nevaren od presvetljevanja z rentgenskimi žarki. Röntgenovemu izumu je bila podobna zgolj v dejstvu, da je bila v času svojega odkritja videti kot mnogo večja in močnejša čarovnija od rentgena. Niels Bohr je dejal, da atomske fizike ne razumeta ne on in ne Bog. A prav razumevanje atomske fizike je prineslo spoznanja, ki so omogočila izgradnjo naprave, ki ji danes rečemo preiskovalni stroj za jedrsko magnetno resonanco. A četudi so le redki, ki se lahko pohvalijo z dejstvom, da jedrsko fiziko razumejo, in še redkejši, ki se lahko pohvalijo z dejstvom, da v celoti razumejo delovanje jedrske magnetne resonance, sodobni svet prav dobro razume, da se je medicina v obdobju od Röntgenovega odkritja temeljito preobrazila.
Stanje zdravstva v neki državi ocenjujejo danes tudi na osnovi števila aparatov za jedrsko magnetno resonanco. Ti bi morali biti danes nekaj tako običajnega, kot so bili po Röntgenovem odkritju rentgenski aparati. V nekaterih državah so. Slovenije žal ni med njimi. Naprava ni iz vesolja in tudi vesoljske cene nima. A tudi prvi rentgenski aparati niso bili zastonj. Potrebna sta zgolj sprememba v miselnosti in preskok od čarovništva k zdravemu razumu.
Jedrska magnetna resonanca in rak na dojki
Raziskovalci univerze v Bonnu so objavili podatke, ki kažejo, da je mogoče z jedrsko magnetno resonanco ugotoviti tudi tiste tumorje na dojki, ki jih ostali preiskovalni postopki ne pokažejo. Raziskovalci iz Bonna sodijo, da lahko jedrska magnetna resonanca pokaže celo 40 odstotkov prej neodkritih tumorjev na dojki. Med njimi naj bili tudi tumorji, ki rastejo najbolj agresivno. A pomembna šibka stran iskanja tumorjev na dojki z jedrsko magnetno resonanco je težja dostopnost te preiskave. V državah, kjer si visoke medicinske tehnologije ne morejo privoščiti, so naprave za jedrsko magnetno resonanco prava redkost. Tudi v Sloveniji takih naprav ni dovolj. Kljub napredku pri ugotavljanju in zdravljenju raka na dojki vsako leto zaradi te bolezni po vsem svetu umre okoli pol milijona žensk.
Dr. Vojko Flis
Nazadnje urejal/a marjan 30 Nov 2009 19:44; skupaj popravljeno 1 krat |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 01 Dec 2009 09:48 Naslov sporočila: Bolnik in dispepsija Objavljeno: 01 Dec 2009 09:48 Naslov sporočila: Bolnik in dispepsija |
 |
|
Bolnik in dispepsija
Bolniki največkrat navajajo, da jih najbolj skrbi, ker težave trajajo dlje časa. Napenjanje, spahovanje, zgaga, slabost, bruhanje, riganje skušajo reševati na več načinov. Pogosto preizkušajo učinkovine, ki jih preizkusijo sami oziroma jim jih svetujejo znanci in sorodniki.
Gospod, ki ima že dlje časa težave z dispepsijo, je svoje načine lajšanja opisal takole:
Naj vam povem še to, da kolikor toliko pazim na prehrano. Pa še morda pomemben podatek: opazil sem, da kadar so nastopile bolečine in težave ter sem ob tem spil kakšen kozarec vina ali piva, so bolečine čez čas izginile. Nekoč sem poizkusil ob bolečinah popiti "šilček domačega", pa mi ni pomagal. Nekako sem ugotovil, da mi bolečine skoraj izginejo, ko popijem vino ali pivo (nekaj v zvezi s kislino mislim). Drugače na splošno ne uživam alkohola oziroma res zelo poredko, pa še to samo minimalno.
Vsekakor bolnikovih izjav in težav ne smemo podcenjevati. Vsakdo namreč po svoje doživlja težave. Medtem ko jih nekateri sploh ne opazijo, se zdijo drugim usodne.
Neka gospa je težave opisala takole:
Morda se vam zdi problem banalen in ni vzroka za obisk pri zdravniku, a jaz sem se že nekajkrat zaradi tega znašla na robu obupa in s hudimi bolečinami sem klicala že tudi dežurnega zdravnika, ki pa me je zelo na hitro in grdo odpravil. Ne znam prav dobro opisati svojih težav, občutek je podoben, kot če bi se preveč najedel, pa potem ne bi mogel podreti »kupčka«, le da je to zame precej bolj boleče, predvsem hudo je, ker ob tem tudi zelo težko diham. Hrana nikakor ne more biti vzrok težav, saj še posebej, odkar so se pojavile, komajda kaj pojem. Zadnje dni se je vse skupaj vendarle umirilo, morda je bilo povezano s hudim prehladom, ki sem ga prebolela pred tem, a vendarle se bojim, da se ne bi ponovno začelo. Mi lahko poveste, kako si lahko pomagam?
Le redko kateri bolnik dosledno analizira svoj način prehranjevanja; največkrat povedo, da so preizkusili že vse možne diete. Morebitno povezavo z kajenjem največkrat prezrejo. Dobrodošlo bi zato bilo, če bi predvsem revije, ki so namenjene laikom, večkrat in obsežneje pisale o tej pogosti težavi.
Etiologija in patofiziologija
Kadar pri bolnikih med preiskavami ne ugotovimo sprememb na sluznici zgornjega dela prebavil, govorimo o funkcionalnem vzroku dispepsije. Dispepsija pa je lahko tudi posledica organske bolezni, ki jo povzroča neravnovesje med agresivnimi in zaščitnimi dejavniki, ki vladajo v požiralniku, želodcu in dvanajstniku.
Agresivni dejavniki
želodčna kislina
pepsin
žolčne kisline
bakterija Helicobacter pylori
nesteroidna protivnetna zdravila
alkohol
kajenje
Obrambni dejavniki
sluz z bikarbonatno oziroma alkalno oviro in fosfolipidno zaščito
hitro obnavljanje sluznice ter prehajanje kislih in alkalnih snovi
prostaglandini
dobra oskrba sluznice s krvjo
Neravnovesje, ki traja dlje časa, lahko vodi v vnetje sluznice požiralnika, želodca in dvanajstnika, ulkusno bolezen želodca in dvanajstnika, redkeje tudi v rak prebavil.
Pristop k bolniku
Predpogoj diagnostičnega postopka je dobro poznavanje zgodovine bolezenskih težav (anamneza). Bolniki pogosto opisujejo spahovanje, pritiskanje, riganje, napenjanje, tiščanje, zgago kot pekoč občutek za prsnico, v vratu ali v žlički. Bolniki tožijo o zatekanju kisle ali grenke vsebine v žrelo ali usta. Navajajo lahko težave zaradi pekočega jezika, ustnic, moti jih tudi neprijeten okus v ustih. Nekateri bolniki imajo težave zaradi spahovanja po jedi in napetosti v žlički. Če bolnik navaja, da ga »peče zgaga« oziroma da mu v žrelo ali usta zateka kislina ali žolč (tipična simptoma GERB), je postavitev diagnoze mogoča z visoko specifičnostjo (89 – 95 %), a vendar z nizko senzitivnostjo (3). Vemo namreč, da nekateri bolniki z Barettovim požiralnikom, oziroma edenokarcinomom požiralnika ne doživljajo tipičnih težav, kot je na primer zgaga. V okviru jemanja zgodovine bolezni se pozanimamo tudi o morebitnih zunanjih vzrokih, ki bi lahko prispevali k nastanku disfagije, kot so na primer nepravilno in hitro hranjenje, uživanje mastne hrane, kajenje ter jemanje nekaterih zdravil (nitrati, antiholinergiki, blokatorji beta, kalcijevi antagonisti).
Zdravljenje
Zdravnik po opravljenem diagnostičnem postopku bolniku natančno razloži nefarmakološke ukrepe ter glede na jakost težav (blage, zmerne, hude) izbere ustrezno zdravilo, ki jih uporabljamo pri zdravljenju disfagije. Zdravila so navedena v tabeli 2.
Tabela 2. Zdravila, ki jih uporabljamo pri zdravljenju bolnika z GERB.
- Antacidi
- Blokatorji H2
- Zaviralci protonske črpalke
Antacid je sredstvo, ki nevtralizira kislost želodčnega soka. Reakcija nevtralizacije se ustavi, ko je v želodcu pH vrednost med 3 in 5 in se ob ponovnem zmanjšanju pH vrednosti spet sproži. Antacidi zavirajo tudi delovanje pepsina in žolčnih kislin, ki pri refluksu prihajajo iz dvanajstnika v želodec. Učinek antacidov je prehoden in traja le nekaj ur, zato je potrebno zdravilo zaužiti pogosto (eno tableto eno in tri ure po obroku ter zvečer). Antacidi so učinkovito zdravilo, ki ga uporabljamo le pri blagih težavah ter dietnih prekrških.
Blokatorji H2 (H2RA) zavirajo izločanje želodčne kisline s kompetitivno inhibicijo H2 receptorjev na parietalni celici. Cimetidin, famotidin in ranitidin so se v primerjavi s placebom izkazali za učinkovito sredstvo pri zmanjševanju zgage. Vse faze izločanja želodčne kisline so zavrte, vendar je zdravilo bolj učinkovito v obdobju bazalnega in nočnega izločanja ter manj učinkovito pri zaviranju izločanja kisline po obroku hrane. Učinek blokatorjev H2 se pojavi pozneje kot pri antacidih, vendar traja dlje časa (6-12 ur). Pri zdravljenju z blokatorji H2RA se lahko razvije toleranca, ki zmanjša učinkovitost zdravljenja. Običajni dnevni odmerek znaša 2-krat po 150 mg ali 300 mg zvečer. Z višanjem odmerka H2RA nad 300 mg na dan ne zvečamo njegove učinkovitosti. Sistematična analiza 43 randomiziranih kontrolnih študij je pokazala, da je zdravljenje bolnikov z erozivnim ezofagitisom hitrejše, če so bili zdravljeni s H2RA. Višje doze in večja frekvenca odmerkov so povečali učinkovitost navedene terapije pri odpravljanju refluksnih težav in zdravljenju ezofagitisa. Slabe plati zdravljenja so zajete v ceni zdravljenja (enak ali višji znesek v primerjavi z zaviralci protonskih črpalk) ter slabi zavzetosti za zdravljenje. Precej randomiziranih kontrolnih študij je potrdilo boljši uspeh in nadzor nad refluksnimi simptomi, če se v okviru štiri- ali osemtedenskega zdravljenja uporabljali zaviralce protonske črpalke (83 % izboljšanje simptomov) v primerjavi z jemanjem H2RA (60 % izboljšanje simptomov) oziroma placeba (27 % izboljšanje simptomov) (4). Pri stopenjskem zdravljenju (step-up therapy) bolniku, ki je prvotno jemal H2RA ter pri katerem v 14 dneh ni prišlo do izboljšanja simptomov, preidemo na zdravljenje z zaviralci protonske črpalke.
Zaviralci protonske črpalke (PPI) so zdravila, ki najučinkoviteje zavirajo izločanje želodčne kisline. Zaviranje želodčne kisline je močnejše in dolgotrajnejše kot pri blokatorjih H2. Zaviralci protonske črpalke dobro zavirajo tudi s hrano povzročeno zvečano izločanje želodčne kisline. Zdravila vzdržujejo visoko vrednost pH (nad 4) skoraj ves dan. Zaviralci protonske črpalke so: omeprazol, lansoprazol, pantoprazol, rabeprazol. Esomeprazol je S-izomera omeprazola. V primerjavi z omeprazolom je po nekaterih podatkih nekoliko bolj učinkovit glede odpravljanja simptomov in zdravljenja refluksnega ezofagitisa (5). Zdravnik skuša med zdravljenjem odmerek zdravila PPI zmanjšati do najmanjšega, s katerim težave še popolnoma nadzoruje. Priporočeno trajanje zdravljenja znaša 2 do 3 mesece. Pri bolnikih s kroničnim ali zapletenim potekom GERB je dobrobit dolgotrajnega zdravljenja z zaviralci protonske črpalke večja od tveganja za pojav stranskih učinkov. Najpogostejši stranski učinki so naslednji: glavobol in driska, redko zmanjšana absorpcija kobalamina s posledičnim znižanjem koncentracije serumskega B12. Zelo zavrto izločanje želodčne kisline, ki jo povzroči zaviralec protonske črpalke, bi utegnilo sprožiti povečano tvorbo gastrina v antralnih G celicah. Kljub tej domnevi dolgotrajno jemanje PPI ni vplivalo na pojav želodčnega karcinoma ali karcinoida.
Prokinetiki ter kombinacije cisrapida z blokatorjem H2 se zaradi nevarnih zapletov, opisanih v zdravljenju s cisrapidom, danes le redko predpisujejo.
Nesteroidni antirevmatiki in dispepsija
Prve zapise o uporabi preparatov s salicilno kislino in mirto najdemo že na egipčanskih papirusih (približno 1500 pred našim štetjem). Tudi Hipokrat je vrbovo skorjo uporabljal za zniževanje temperature. V sedemdesetih letih preteklega stoletja so pojasnili mehanizme delovanja nesteroidnih antirevmatikov (NSAR).
Neželene posledice jemanja NSAR na prebavni trakt so: dispepsija, ezofagitis, ezofagealne strikture, gastritis, petehije erozije, ulceracije, krvavitve, perforacije. Bolniki, ki redno uživajo NSAR, imajo gotovo subepitelno krvavitev prebavnega trakta. V 50% se pojavijo drobne erozije, ulkus se razvije v 20 %.
Dejavniki tveganja za nastanek zapletov na prebavilih se lahko delijo na (6, 7):
dokazane: starost nad 65 let, ulkus ali krvavitev iz gastrointestinalnega trakta (GIT) v anamnezi, sočasna uporaba več NSAR oziroma kortikosteroidov, sočasna uporaba antikoagulantne terapije,
verjetne: ženski spol, prisotnost bolezni srca in žilja, dolgotrajno jemanje NSAR, kajenje, uživanje alkoholnih pijač, infekcija s Helicobacter pylori.
V okviru zdravljenja predpisujemo bolniku z dejavniki tveganja inhibitorje protonske črpalke Kadar traja zdravljenje 8 tednov, se zaceli približno 87 % želodčnih in 89 % duodenalnih ulkusov ter do 93 % erozij. Kadar je prisotna bakterija Helicobacter pylori, sodobne smernice priporočajo, da izvedemo eradikacijsko zdravljenje.
Sklep
Dispepsija je velikokrat posledica sprememb pri delovanju zgornjega dela prebavil. Kadar ne moremo najti vzroka za nastanek dispepsije, govorimo o funkcionalni motnji oziroma o somatoformnih motnjah. Ne smemo pozabiti tudi na morebitne zunanje vzroke, ki bi lahko prispevali k nastanku disfagije, kot so na primer nepravilno in hitro hranjenje, uživanje mastne hrane, kajenje ter jemanje nekaterih zdravil (NSAR, nitrati, antiholinergiki, blokatorji beta, kalcijevi antagonisti).
Literatura:
1. Kališnik M, ur. Slovenski medicinski slovar. Ljubljana: Medicinska fakulteta Univerze v Ljubljani, Inštitut za slovenski jezik Frana Ramovša Znanstvenoraziskovalnega centra SAZU, Zdravniška zbornica Slovenije, Medicinska fakulteta, 2002: 198.
_________________
Lep pozdrav
Marjan |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 01 Dec 2009 09:53 Naslov sporočila: Definicija in razdelitev Objavljeno: 01 Dec 2009 09:53 Naslov sporočila: Definicija in razdelitev |
 |
|
Definicija in razdelitev
Ime dispepsija izhaja iz grščine in pomeni slabo prebavo. Bolniki z različnimi izrazi opisujejo te težave. Najpogosteje jo opisujejo kot krčevito ali topo bolečino v zgornjem delu trebuha, ki je običajno vodilni simptom, sledi pa nausea, bruhanje, občutek napetosti, spahovanje, hitra sitost, zgaga, inapetenca, občutek teže v epigastriju ipd. Za diagnozo dispepsije naj bi simptomi trajali kontinuirano vsaj štiri tedne. Glede na to, da se simptomi praviloma pojavljajo v zvezi z uživanjem hrane, se upravičeno predpostavlja, da gre za motnjo v zgornjem gastrointestinalnem traktu.
Organska in funkcionalna dispepsija
Glede na vzrok nastanka ločimo organsko in funkcionalno dispepsijo. Pri bolnikih, pri katerih smo našli organski vzrok težavam, ne govorimo več o dispepsiji, ampak o bolezni, ki je težave povzročila. Organski vzrok najdemo pri manj kot polovici bolnikov.
Ulkus dvanajstnika je najpogostejši organski vzrok dispepsije. Pri tej bolezni je vodilni simptom bolečina, hujša na tešče in popusti po zaužitju hrane ali antacidih. Pogosto sta ji pridruženi nausea in bruhanje.
Ulkus želodca – zanj je značilna bolečina, ki se pojavi kmalu po obroku hrane in jo spremlja občutek hitre sitosti, slabost, napenjanje in spahovanje.
Žolčni kamni – povzročajo količne bolečine pod desnim rebrnim lokom in v epigastriju in jih pogosto spremlja bruhanje. Običajno težave sproži dietni prekršek. Pogosto pa so žolčni kamni asimptomatski in dispeptične težave, ki jih ima bolnik, po operaciji ne izginejo.
Kronični pankreatitis – spremljajo tope bolečine v epigastriju, ki se širijo navzad v hrbet. Tudi te večkrat spremljata slabost in bruhanje. Bolečina tipično popusti, če bolnik sedi in je nagnjen naprej, stopnjuje pa se pri ležanju.
Malignom želodca – težave so neznačilne, v začetku običajno tipično dispeptične, vendar so dokaj stalne in se stopnjujejo. Kmalu se jim pridružijo tudi znaki alarma: inapetenca, hujšanje, disfagija, hematemeza in melena, anemija, tipen tumor.
Gastroezofagealna refluksna bolezen – zanjo je značilna retrosternalna bolečina, zgaga, regurgitacija želodčne vsebine, odinofagija in ekstraezofagealne manifestacije (kašelj, hripavost, astma). Določen odstotek bolnikov z GERB pa ima vseeno samo epigastrično bolečino s slabostjo in z bruhanjem.
Ostale bolezni – z neznačilnimi simptomi, pogosto dispeptičnimi, se lahko prično tudi druge bolezni, zlasti srčne, pljučne in diafragmalne bolezni. Predvsem pri starejših bolnikih je potrebno pomisliti tudi na kronično mezenterialno ishemijo.
Funkcionalna dispepsija
O njej govorimo, kadar s preiskavami ne najdemo organskega vzroka težav. Zajema motnje v delovanju gastrointestinalnega sistema, katerih posledice so dispeptične težave. Glede na vodilni simptom delimo funkcionalo dispepsijo na:
- ulkusu podobno dispepsijo,
- dismotilitetno dispepsijo,
- atipično dispepsijo,
- refluksu podobno dispepsijo.
Opisana delitev je groba in služi predvsem za umestitev simptomatske terapije v upanju na klinično izboljšanje stanja. Refluksu podobno dispepsijo veliko avtorjev ne prizna kot posebno podskupino, ampak jo zaradi dokaj značilne klinične slike uvršča v neerozivno gastroezofagealno refluksno bolezen.
Patofiziologija funkcionalne dispepsije
Mehanizmi, ki povzročajo simptome funkcionalne dispepsije, so slabo razjasnjeni. Opisani so različni možni mehanizmi, vendar vsa raziskovanja ostajajo na nivoju hipotez in teorij. Najverjetnejši vzročni mehanizmi so naslednji:
Motnje motilitete – Predvsem pri dismotilitetni dispepsiji so pogoste motilitetne abnormalnosti, ki zajemajo upočasnjeno praznjenje želodca, postprandialno hipomotiliteto antruma, nenormalno funkcijo gastričnega pacemakerja in motene reflekse. Predvideva se, da gre pri teh motnjah za kombinacijo nezadostne relaksacije fundusa želodca, za upočasnjeno in oslabljeno peristaltiko celotnega želodca in distenzijo antruma. Svojo vlogo ima pri tem verjetno tudi duodenogastrični refluks. Vse te motnje povzročajo upočasnjeno praznjenje želodca, ki je pri bolnikih s funkcionalno dispepsijo skoraj dvakrat daljše kot pri zdravih.
Visceralna preobčutljivost – Poskusi z intragastričnim balonom so pokazali, da je pri bolnikih s funkcionalno dispepsijo želodec preobčutljiv na distenzjo želodčne stene. Prav tako imajo ti bolniki povečano občutljivost na kemične stimuluse, predvsem na kisline in lipide. Študije so pokazale, da bolečina nastopi kot rezultat draženja viscero – cerebralnega refleksa. Lezija naj bi bila locirana v aferentnem delu živčnega loka in ne v gastrointestinalni steni.
Psihološki dejavniki – Predpostavlja se, da ima psihološki status bolnika zelo pomembno vlogo pri nastanku in pri vzdrževanju dispeptičnih težav. Depresivni, nevrotični, zaskrbljeni in drugi s stresom obremenjeni bolniki imajo veliko pogosteje dispeptične težave kot psihično stabilni. Noben osebnostni profil oz. psihični status pa ni značilen za dispepsijo.
Helicobacter pylori – gastritis – Večina bolnikov z gastritisom, ki je histološko opredeljena diagnoza, in ga ne moremo izključiti z endoskopijo, je H. pylori pozitivna. Nobena od številnih doslej objavljenih študij ni dokazala pozitivne povezave med dispepsijo in okužbo s H. pylori. Ne more se izključiti manjšega odstotka bolnikov, pri katerih so težave dejansko pogojene s to okužbo in posledičnim gastritisom, vendar to ne opravičuje eradikacijskega zdravljenja vseh H. pylori pozitivnih bolnikov.
Hrana in zdravila – Določena živila, predvsem močne začimbe, alkohol, kava in nikotin običajno povečajo težave, vendar ni nobenega dokaza, da bi bile te snovi primarni povzročitelj težav. Tudi mnoga zdravila imajo kot stranski učinek negativni vpliv na zgornja prebavila. Najznačilnejši predstavniki teh so aspirin, nesteroidni antirevmatiki, sulfasalazin, kortikosteroidi in kemoterapevtiki. Ta zdravila imajo negativen vpliv na sluznico, lahko pa tudi spremenijo motorično aktivnost stene prebavne cevi.
Diferencialna diagnostika dispepsije
Osnovna naloga zdravnika pri bolniku z dispepsijo je, da loči organsko dispepsijo od funkcionalne. Razlikovanje je le na podlagi anamneze in klinične slike zelo težko ali skoraj nemogoče. Testov za potrditev funkcionalne dispepsije v praktični uporabi ni, zato diagnozo lahko postavimo le z izločitvijo organskih vzrokov, ki so opisani v predhodnem tekstu.
Anamneza in klinični pregled – sta pri bolniku z dispepsijo zelo pomembna. Bolniki težave opisujejo zelo različno, pogosto nedoločeno, zato moramo postaviti številna vprašanja, da dobimo celotno podobo težav. Somatski status je najpogosteje v mejah normalnega. Pri anamnezi in kliničnem pregledu je najpomembneje izključiti simptome in alarmne znake (možnost nevarnega poteka), tj.
- hujšanje,
- hematemezo in meleno,
- disfagijo,
- anemijo,
- tipen tumor,
- dolgotrajno in progresivno bolečino.
Zdravilni (terapevski) poizkus je prvi diagnostični postopek. Poslužimo se ga pri bolnikih, mlajših od 45 let, ki nimajo alarmnih znakov. Kadar je vodilni simptom bolečina, jim predpišemo zaviralce H2 receptorjev (300mg ranitidina ali 40 mg famotidina), v primeru motilitetnih težav pa prokinetik (donperidon, metoklopramid ali cisaprid – slednjega le ob izključitvi kontraindikacij). Težave morajo v 14 dneh zdravljenja izzveneti, sicer moramo diagnostiko razširiti.
Bolnike, pri katerih so poleg dispeptičnih simptomov prisotni tudi znaki alarma, takoj pošljemo na nadaljnje diagnostične preiskave.
Laboratorijske preiskave – celotna krvna slika, biokemične preiskave krvi in urina ter testi za ugotavljanje malabsorbcije so enostavni testi, ki nas lahko hitro usmerijo v pravo smer iskanja diagnoze. Pri bolnikih z mikrocitno anemijo bomo iskali izvor prikrite krvavitve (rak prebavil, ulkus, refluksni ezofagitis); patološki jetrni testi nas bodo usmerili v iskanje hepatobiliarne patologije; zvišani amilaza in lipaza pa na trebušno slinavko.
Ultrazvočna preiskava nam odkrije patologijo jeter, žolčnika in trebušne slinavke, v pomoč pa je tudi pri drugi organski patologiji.
Endoskopija zgornjih prebavil je zlati standard preiskav pri dispepsiji. Omogoča nam direktni pregled požiralnika, želodca in dvanajstnika ter odvzem vzorcev za histološki pregled in vrsto terapevtskih posegov. Z endoskopijo lahko potrdimo ali izključimo veliko večino organskih vzrokov za dispepsijo. Zanjo se odločimo pri bolnikih z znaki alarma, pri starejših bolnikih (več kot 45 let) z novonastalimi dispeptičnimi težavami, pri bolnikih, ki ne odgovorijo na empirično terapijo (negativen terapevtski poizkus), pri bolnikih, pri katerih se težave pogosto ponavljajo in tudi pri zelo zaskrbljenih bolnikih, ki jim zagotovitev, da nimajo organske bolezni, prinese veliko olajšanje.
Normalen endoskopski izvid potrdi diagnozo funkcionalne dispepsije, če so tudi ostali organski vzroki dispepsije izključeni (hepatobiliarni sistem, trebušna slinavka, intratorakalni vzroki). Pri presoji normalnega endoskopskega izvida moramo biti pozorni na predhodno zdravljenje dispepsije. Ulkus bulbusa ali želodca, erozivni gastritis oz. bulbitis se lahko pozdravijo v nekaj tednih antiulkusne terapije in tako lahko spregledamo organski (sicer že pozdravljen) vzrok dispepsije. Pri takih bolnikih je smiselno ponoviti endoskopijo zgornjih prebavil ob ponovnih težavah brez predhodne antiulkusne terapije.
_________________
Lep pozdrav
Marjan |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 01 Dec 2009 10:07 Naslov sporočila: Zdravljenje hiperacidnih bolezni zgornjih prebavil Objavljeno: 01 Dec 2009 10:07 Naslov sporočila: Zdravljenje hiperacidnih bolezni zgornjih prebavil |
 |
|
Zdravljenje hiperacidnih bolezni zgornjih prebavil

Uvod
Vzroki za bolezenske simptome zgornjih prebavil so lahko gastroezofagealna refluksna bolezen (GERB), ulkusna dispepsija (UD), funkcionalna dispepsija in različni drugi tudi mešani vzroki, kot so prevzdražni črevesni sindrom, bolezni žolčnika, žolčevodov, trebušne slinavke... Za GERB in UD imamo na voljo učinkovite, s študijami podkrepljene načine zdravljenja. Za zdravljenje funkcionalne dispepsije zaenkrat še nimamo enotno predpisane in učinkovite strategije zdravljenja.
Razprava
Ena od poglavitnih značilnosti želodcev sesalcev je sposobnost izločanja koncentrirane HCL. Ko je želodčna kislina prisotna, pomembno prispeva k hidrolizi beljakovin in prebavi nasploh. Želodčna kislina ima pod različnimi pogoji vlogo pri povzročanju številnih simptomov in pri sprožitvi poškodb na sluznici požiralnika, želodca in dvanajstnika (1). Tvorjenje vodikovih jonov poteka s pomočjo treh poti: neurokrine, parakrine in endokrine. Izločanje gastrina iz antralnih G-celic predstavlja endokrino pot in vzpodbuja (stimulira) tvorjenje vodikovih jonov neposredno in posredno. Posredno se to dogaja s stimuliranjem izločanja histamina iz enterokromafinu podobnih celic (ECL) korpusa in forniksa želodca. Pomembna negativna povratna zveza uravnava tako sproščanje gastrina kot tudi izločanje kisline na izhodiščno raven. Po zaužitju obroka sproščanje gastrina povzroči izločanje kisline. Želodčni pH se začne zniževati, kar stimulira sproščanje somatostatina iz D-celic v antrumu želodca, najverjetneje preko aktivacije na kalcitonin genetsko vezanega neuropeptida (CGRP). Somatostatin potem preko parakrinega mehanizma zavira nadaljnje sproščanje gastrina iz G-celic. Somatostatin, ki ga tvorijo D-celice v korpusu in forniksu želodca, prav tako neposredno zavira izločanje kisline iz parietalnih celic in lahko zavre izločanje histamina iz ECL celic (2). Antisekretorna zdravila učinkujejo tako, da vplivajo na to fiziološko dogajanje. Na skici 1 so s prekinjenimi puščicami označena mesta delovanja zdravil, antagonistov receptorjev in zaviralcev protonske črpalke, na izločanje kisline.
Zdravljenje gastroezofagealne refluksne bolezni (GERB):
Sprememba načina življenja
Zdravila
antacidi
antagonisti H2 receptorjev
zaviralci protonske črpalke (ZPČ)
prokinetiki
Endoskopska terapija
Kirurška terapija
Algoritem zdravljenja bolnikov z GERB-om v splošni medicini, ki je bil predlagan s strani slovenskega združenja za gastroenterologijo
Sprememba načina življenja zaradi danes zelo učinkovitih zdravil nima več takega pomena kot v preteklosti, je pa še vedno sestavni del ukrepov pri obravnavi bolnikov z GERB-om. Naslednji ukrepi so predvsem dolgoročno pomembni: prenehanje s kajenjem, znižanje telesne teže, spanje z dvignjenim vzglavjem, izogibanje snovem, ki povzročajo refluks (kofein, alkohol, določene vrste hrane), vnos količinsko manjših obrokov, zgodnje večerje, znižanje deleža maščob v zaužiti hrani, po možnosti zamenjava zdravil, ki povzročajo refluks, kot so teophyllin, antiholinegiki.
Tako evropska kot tudi ameriška priporočila postavljajo zaviralce protonske črpalke za zdravilo izbora pri zdravljenju GERB-a (4, 5). ZPČ so bolj učinkoviti od antagonistov H2 receptorjev pri zdravljenju ezofagitisa, vzdrževalnem zdravljenju in kontroli simptomov.
Ob tem se postavlja vprašanje, ali sploh in kakšno vlogo še imajo antacidi in antagonisti H2 receptorjev. Značilnost obeh, je hiter začetek učinkovanja. Povprečni čas do učinka antacidov oziroma olajšanja simptomov je 19 minut. Pri antagonistih H2 receptorjev je ta čas sicer daljši in znaša 70 minut, vendar še vedno krajši kot pri ZPČ. Antagonisti H2 receptorjev pridejo v poštev pri redkem pojavljanju blagih simptomov GERB-a in pri bolnikih z blagimi simptomi, kjer je zaželen hiter učinek zdravila in se ga jemlje po potrebi. Prav tako pridejo v poštev kot dodatna terapija pri bolnikih, ki imajo simptome navkljub terapiji z ZPČ. V tem pogledu tudi ekonomski učinek ni zanemarljiv. ZPČ so v svetovnem merilu, med vsemi zdravili, skupina zdravil z največjim deležem finančne porabe.
Ali je potrebno vzdrževalno zdravljenje GERB-a z ZPČ?
Večina bolnikov ima ezofagitis blage stopnje in ne potrebuje vzdrževalnega zdravljenja. Razlogi proti vzdrževalnem zdravljenju so tudi gospodarski, včasih tudi želja bolnika. Zato je potrebno prilagoditi strategijo zdravljenja. S stopenjskim zniževanjem terapije (algoritem št. 2) lahko polovica bolnikov, ki so z ZPČ asimptomatski, preide na antagoniste H2 rec. ali pa preneha jemati zdravila. Kvaliteta življenja se ob tem ne bo poslabšala. Pri zgagi kot dominantnem simptomu in pri mlajših bolnikih lahko pričakujemo, da bo ta pristop neuspešen.
Pri obliki terapije, ko bolniki z GERB-om jemljejo zdravila po potrebi, je 83-86% oseb zadovoljnih s tem načinom zdravljenja. Ni pomembnega znižanja v kvaliteti življenja, pomembno pa se zniža doza in količina zaužitega zdravila. Pri omeprazolu za 0.43 kapsule dnevno in esomeprazolu za 0.34 kapsule na dan (6).
Antirefluksni kirurški poseg je lahko enako učinkovit kot vzdrževalno zdravljenje z ZPČ, vendar je manj predvidljiv (4, 5). Indikacije za kirurško zdravljenje so:
- zdravljenje z zdravili ni učinkovito,
- bolniki z zapletom pri GERB-u (stenoza, ulkus, krvavitev),
- bolniki, ki odklanjajo zdravljenje z zdravili,
- razmeroma mladi bolniki odvisni od antisekretorne terapije,
- bolniki, ki so zaradi refluksa hripavi, imajo kronični kašelj in težko sapo,
- Barrettov požiralnik je relativna indikacija za antirefluksni poseg.
Zdravljenje hiperacidnih bolezni želodca in dvanajstnika
Hiperacidne bolezni želodca in dvanajstnika lahko nastanejo zaradi:
- vnetja želodčne sluznice (gastritis),
- vnetja sluznice dvanajstnika (duodenitis),
- želodčne razjede,
- razjede dvanajstnika.
Vnetne spremembe in razjede nastanejo zaradi številnih vzrokov. Sluznica je lahko prizadeta zaradi prevelikega izločanja gastrina ali kisline, okužbe z bakterijami, kot je H. pylori, alkohola, zdravil kot so NSAR (nesteroidni antirevmatiki).
Peptična razjeda je pogosta bolezen in v teku življenja posameznika Prizadene 10 % prebivalcev ZDA (12 % moških in 9 % žensk). Razjeda dvanajstnika je 5-krat pogostejša kot razjeda želodca. Okužba s H. pylori je prisotna pri 80 % razjed na želodcu in 95 % razjed na dvanajstniku.
Zdravljenje H. pylori pozitivnih razjed
H. pylori je v tesni vzročni povezavi z ulkusno boleznijo. Zdravila, ki jih v te namene najpogosteje uporabljamo, so ZPČ, antibiotiki in bizmut. Ta zdravila se kombinirajo v tritirne in štiritirne kombinacije. Zdravljenje traja 7-14 dni.
V Sloveniji je terapija prvega reda, ki se je izkazala za najuspešnejšo in tudi najcenejšo, tritirna kombinacija, sestavljena iz enega od ZPČ v dozi 2x20 mg, metronidazola 2x400 mg in klaritromicina 2x250 mg v trajanju 7 dni. Po tistem se nadaljuje z osnovnim odmerkom ZPČ še 3-4 tedne.
Terapija tretjega reda
· se izvaja individualno od primera do primera
Okužbo s H. pylori ugotavljamo samo, če jo imamo namen zdraviti!
Trenutno prevladuje mnenje, da je potrebno rutinsko preveriti uspeh eradikacijske terapije. Od dostopnih testov je za potrditev eradikacije najboljši C13 urea dihalni test, ki je še vedno zlati standard in se ga opravi 4-6 tednov po zaključeni terapiji. Ker titer protiteles le počasi upada, serologija (test na osnovi protiteles) ni v pomoč pri oceni uspeha eradikacijske terapije.
Stopnja zacelitve razjede po eradikaciji HP je 95 % pri razjedi dvanajstnika in 88 % pri razjedi želodca, kar je bistveno več, kot pri bolnikih s perzistentno okužbo, kjer je zacelitev 76 % oziroma 73 % (10). Eradikacija H. pylori skoraj v celoti prepreči ponovitev razjede na dvanajstniku in zmanjša recidiv razjede na želodcu. Razlogi za neuspeh terapije so rezistenca na antibiotik, neustrezno sodelovanje s strani bolnika, neustrezni izbor terapije, kajenje in zemljepisna lega. Pogosto so še vedno prisotne težave posledica drugih bolezni (pogosto GERB-a).
Kronična terapija z NSAR in salicilati in hiperacidne bolezni
Želodčna kislina ima poglavitno vlogo pri poškodbi gastroduodenalne sluznice bolnikov, ki so na terapiji z NSAR. Zaviranje izločanja kisline z ZPČ se je izkazalo kot učinkovito pri zdravljenje in pri zaščiti oz. preprečitev nastanka ulkusne bolezni, pri jemanju NSAR (11). Okužba s H. pylory tudi prispeva k razvoju ulkusne bolezni. Zaenkrat ni čisto jasno, ali obstaja povezava med jemanjem NSAR in H. pylori ali pa sta to dva neodvisna dejavnika ulcerogeneze. Kljub temu glede na znani učinek H. pylory svetujemo eradikacijo pri bolnikih, ki jemljejo NSAR, ali pa pri tistih, pri katerih to terapijo načrtujemo (12).
Zdravljenje funkcionalne dispepsije
Težave pri funkcionalni dispepsiji nimajo organske podlage. Rim II kriteriji za diagnozo funkcionalne dispepsije so:
1. težave, ki so prisotne vsaj 12 tednov, za katere ni nujno, da so kontinuirane, in so se ponavljale znotraj preteklih 12 mesecev;
2. stalna ali ponavljajoča dispepsija (bolečina ali nelagodje, ki ga bolnik občuti v zgornjem delu trebuha);
3. ni ugotovljenih znakov za organsko bolezen (vključno z endoskopijo zgornjih prebavil), ki bi lahko bila vzrok težavam;
4. brez potrditve, da bi dispepsija po defekaciji popoustila ali bila v povezavi s spremenjenim ritmom defekacije ali spremenjeno konzistenco stolic (npr. da to ni prevzdražni črevesni sindrom).
V ZDA ima težave zaradi dispepsije 25 % odraslih ljudi in do neke mere imajo zato tudi znižano kvaliteto življenja. Manj kot polovica teh ljudi obišče svojega zdravnika. Verjetno je to zato, ker so simptomi blagi in pri bolnikih ne povzročajo pretirane zaskrbljenosti. Ti bolniki po drugi strani predstavljajo 5 % delež bolnikov v splošni praksi, kar je nedvomno veliko finančno breme in tudi obremenitev za zdravnike.
Zaenkrat ni enotne doktrine za zdravljenje funkcionalne dispepsije z zdravili. Tako v ZDA zaviralci protonske črpalke niso registrirani za zdravljenje funkcionalne dispepsije. Problem predstavlja to, da natančni razlogi za funkcionalno dispepsijo še vedno niso jasni. V razvitih zahodnih državah prevladuje med diagnozami zgornjih prebavil in jo je veliko več kot ulkusne dispepsije, kar ima lahko pri zdravljenju precejšnje ekonomske posledice.
Trenutno sta v veljavi dve strategiji zdravljenja. Prva je tako imenovana »Testiranje in zdravljenje« (brez endoskopije zgornjih prebavil), kjer pri mlajših bolnikih (<45 let) testiramo na H. pylori in nato pri pozitivnih opravimo eradikacijo, druga pa je empirično zdravljenje z enim od antisekretornih zdravil. Študije pri strategiji »Testiranje in zdravljenje« so pokazale nekonsistentne rezultate. Uspeh terapije naj bi bil zemljepisno pogojen in zmerno učinkovit tam, kjer je tudi prevalenca okužbe s H. pylori visoka (14,15).
Pri empirični terapiji je večina študij pokazala določen zmerni uspeh terapije tako z antagonisti H2 rec. kot tudi z ZPČ in prokinetiki. ZPČ so se pokazali za učinkovitejše od antagonistov H2 rec. ZPČ imajo predvsem določeno vlogo pri podskupini bolnikov, kjer so simptomi posledica motenega delovanja in občutenja v povezavi s prevelikim izločanjem kisline. Pri terapiji ni bilo ugotovljenih bistvenih statističnih razlik v učinku med uporabo standardnih in nizkih odmerkov ZPČ (16).
Sklep
Zdravniki, ki zdravijo bolnike s hiperacidnimi boleznimi zgornjih prebavil, morajo izbrati najbolj učinkovito obliko zdravljenja, ki je trenutno na voljo. Seveda morajo upoštevati tudi cenovno učinkovitost takega zdravljenja. Pri velikem številu teh bolnikov je postavitev pravilne diagnoze in optimizacija zdravljenja še vedno problem. Potrebujemo natančnejšo opredelitev simptomov in tveganja za karcinom, kar bi omogočilo bolj individualni pristop k zdravljenju. Še vedno marsikaj ni jasno in natančni razlogi za bolezensko dogajanje, predvsem to velja za funkcionalno dispepsijo, niso poznani.
Pričakujemo zdravilo, ki bo imelo hitrejši učinek, kot ga imajo standardni ZPČ, kar bo omogočilo boljšo kontrolo simptomov in s tem boljše zdravljenje.
_________________
Lep pozdrav
Marjan |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 01 Dec 2009 10:40 Naslov sporočila: Definicija in klasifikacija hipertenzije Objavljeno: 01 Dec 2009 10:40 Naslov sporočila: Definicija in klasifikacija hipertenzije |
 |
|
Definicija in klasifikacija hipertenzije
Meja med hipertenzijo in normotenzijo je arbitrarna, temelji na rezultatih velikih intervencijskih raziskav, ki postavljajo optimalno višino krvnega tlaka pri zdravljenju hipertenzije, kjer se tveganje bistveno spremeni. Zaradi praktičnih razlogov je potrebno postaviti meje, ki pa so od posameznika do posameznika različne, glede na celotno kardiovaskularno tveganje.
Klasifikacija hipertenzije (mm Hg).
Kategorija
Sistolični krvni tlak
Diastolični krvni tlak
Optimalni krvni tlak
<120
<80
Normalni krvni tlak
120-129
80-84
Visoko normalen krvni tlak
130-139
85-89
Razred 1 (blaga hipertenzija)
140-159
90-99
Razred 2 (zmerna hipertenzija)
160-179
100-109
Razred 3 (huda hipertenzija)
≥ 180
≥110
Izolirana sistolična hipertenzija
≥140
< 90
Celotno srčno-žilno tveganje
Večina izračunov tveganja temelji na podatkih Framinghamske raziskave, ki nedvomno odraža zdravstveno stanje ameriške populacije. Zaradi pomembnih razlik v incidenci koronarne bolezni in možganskih kapi v drugih populacijah pa ti podatki niso povsod uporabni. Na osnovi podatkov dobljenih iz raziskav v Evropi so sestavili t.i. SCORE tabele, ki napovedujejo 10-letno tveganje za usodne kardiovaskularne dogodke. Glede na pogostost možganskih kapi pri nas, Slovenijo lahko uvrstimo med predele z večjim tveganjem.
Zaenkrat so pri nas bolj uporabljane tabele, ki temeljijo na Framinghamskih podatkih. Ob uvrstitvi bolnika v skupino z majhnim dodatnim tveganjem pomeni manj kot 15 % absolutno tveganje v desetih letih za vse kardiovaskularne bolezni. Srednje dodatno tveganje pomeni 15-20 % dodatno tveganje v naslednjih desetih letih, veliko 20-30 % in zelo veliko več kot 30 %.
Diagnostični postopki
Z diagnostičnimi postopki ugotovimo višino krvnega tlaka, morebitno sekundarno arterijsko hipertenzijo ter ocenimo celotno dodatno kardiovaskularno tveganje bolnika. Diagnostika obsega celoten kliničen pregled (anamneza, telesno stanje z ustreznimi meritvami krvnega tlaka) ter laboratorijske in druge preiskave.
Anamneza
Anamneza je pomemben del kliničnega pregleda in pri bolniku z visokim krvnim tlakom je še posebno pozornost potrebno posvetiti trajanju hipertenzije in višini krvnega tlaka, simptomih, ki nakazujejo sekundarno obliko hipertenzije. Pomemben je podatek o prejšnjih težavah s strani kardiovaskularnega sistema, boleznih metabolizma (sladkorna bolezen, hiperurikemija, dislipidemija) in načinih zdravljenja, načinu zdravljenja hipertenzije ter uspešnosti zdravljenja kot tudi socialna anamneza.
Telesno stanje
Poleg merjenja krvnega tlaka je potrebno v oceni telesnega stanja ugotoviti morebitne dokaze o dodatnih dejavnikih tveganja (npr. abdominalna debelost), o sekundarni hipertenziji ter o prizadetosti tarčnih organov. V pregled hipertonika sodi tudi orientacijski pregled očesnega ozadja, ki je pri hudi hipertenziji obvezen. Povsem zadošča ocena, ali gre za benigne ali pa za maligne spremembe.
Laboratorijske preiskave
Z laboratorijskimi preiskavami potrdimo sum o prisotnosti dodatnih dejavnikov tveganja, o sekundarni hipertenziji ter o prizadetosti tarčnih organov. Rutinske preiskave (tabela 3) je potrebno opraviti ob odkritju hipertenzije že na nivoju osnovnega zdravstva. Sicer pa velja načelo, da opravimo najprej najenostavnejše preiskave. Pri mlajšem bolniku, višjem krvnem tlaku, dalj časa trajajoči hipertenziji bolj obširna bo diagnostika.
Tabela 3. Laboratorijske in druge preiskave.
Rutinske laboratorijske preiskave:
• krvni sladkor na tešče
• lipidi v serumu
• sečna kislina
• kreatinin
• kalij
• hemoglobin in hematokrit
• urin (testni lističi in sediment)
• EKG
• fundoskopija
Merjenje krvnega tlaka
Za krvni tlak je značilna velika spremenljivost med dnevom in med dnevi. Zato bi morala biti diagnoza hipertenzije podprta z več meritvami v različnih okoliščinah. Postopki pri merjenju krvnega tlaka so standardizirani.
Postopki pri merjenju krvnega tlaka v ordinaciji.
Pri merjenju krvnega tlaka moramo paziti, da:
• bolniku omogočimo sedeti nekaj minut v mirnem prostoru pred začetkom meritve krvnega tlaka;
• izmerimo vsaj dve meritvi v presledku 1-2 minut in izmerimo dodatne meritve, če se prvi precej razlikujeta;
• uporabimo standardno manšeto (s širino 12-13 cm in dolžino 35 cm) oz. večjo ali manjšo za debele in majhne nadlakti. Manjše manšete uporabimo pri otrocih;
• manšeta naj bo v višini srca, ne glede na bolnikov položaj;
• za sistolični krvni tlak zabeležimo fazo I (pojav dveh zaporednih, jasno slišnih tonov), za diastolični krvni tlak pa fazo V (izginotje) Korotkovovih tonov;
• pri prvem pregledu izmerimo krvni tlak na obeh nadlaktih, da ne bi spregledali morebitnih razlik v višini krvnega tlaka zaradi bolezni perifernega žilja. Če uporabljamo avskultacijsko metodo, izberemo v tem primeru za osnovno vrednost višji krvni tlak;
• po spremembi telesne lege izmerimo krvni tlak stoje po 1 in 5 minutah pri starejših bolnikih, bolnikih s sladkorno boleznijo ali pri drugih preiskovancih, kjer sumimo na možnost ortostatske hipotenzije;
• izmerimo srčni utrip s palpacijo pulza (30 s) sede po drugi meritvi krvnega tlaka.
Poleg merjenja krvnega tlaka v ordinaciji lahko ocenimo višino krvnega tlaka s celodnevnim neinvazivnim merjenjem krvnega tlaka in tudi z meritvami doma, ki jih opravi bolnik sam ali pa njegovi svojci in drugi.
Ko priporočamo samomeritve krvnega tlaka, bi morali paziti, da:
• priporočamo samo uporabo preverjenih merilnikov. Nobeden od do sedaj ocenjenih merilnikov za merjenje krvnega tlaka na podlakti ni dobil dobre ocene po uveljavljenih protokolih; v kolikor bo kateri od teh merilnikov v prihodnosti ocenjen kot ustrezen za klinično uporabo, bi morali preiskovancu priporočiti, da naj ima v času meritve podlaket v višini srca;
• raje priporočimo uporabo polavtomatskih merilnikov kot sfigmomanometer, da bi se izognili težavam pri pojasnjevanju preiskave bolniku ter napakam zaradi neustreznega sluha pri starejših bolnikih;
• damo bolniku navodilo, da izmeri krvni tlak sede po nekaj minutah počitka. Bolnika seznanimo z dejstvom, da se lahko vrednosti pri meritvah spreminjajo zaradi spontane spremenljivosti krvnega tlaka;
• se izognemo prevelikemu številu meritev. Vsaj nekaj meritev naj bo izmerjenih pred jemanjem zdravil, da bi pridobili podatke o trajanju učinka zdravljenja;
• kot pri neinvazivnem merjenju krvnega tlaka so normalne vrednosti krvnega tlaka pri meritvah doma nižje v primerjavi z meritvami v ordinaciji. Vrednosti 135/85 mm Hg pri merjenju krvnega tlaka doma ustrezajo 140/90 mm Hg izmerjenim v ordinaciji (tabela 5);
• damo bolniku natančna navodila, da zdravniku predstavi primerno zabeležene podatke o izmerjenih vrednostih in da se izogiba samostojnemu spreminjanju sheme antihipertenzivnega zdravljenja.
Mejne vrednosti krvnega tlaka (mm Hg) pri ugotavljanju hipertenzije pri različnih načinih merjenja krvnega tlaka.
SKT
DKT
meritve v ordinaciji
140
90
24-urno neinvazivno merjenje
125
80
meritve doma (samomeritve)
135
85
Zdravljenje bolnikov s hipertenzijo cilj zdravljenja
Glavni cilj zdravljenja (nadzora) arterijske hipertenzije je dolgoročno in največje možno zmanjšanje zbolevnosti ter umrljivosti zaradi srčno-žilnih in ledvičnih bolezni.
Za doseganje tega cilja je treba:
1. doseči ustrezen nadzor krvnega tlaka;
2. odpravljati oziroma nadzorovati vse druge prisotne spremenljive dejavnike tveganja za srčno-žilne in ledvične bolezni;
3. odpravljati oziroma zdraviti že nastale okvare, ki jih je hipertenzija povzročila na tarčnih organih;
4. zdraviti pridružena klinična stanja.
Veliko raziskav je več kot očitno dokazalo, da bolj ko znižamo krvni tlak, tem bolj zmanjšamo srčno-žilno in ledvično zbolevnost ter umrljivost. Izkušnje, ki so jih posredovale, navajajo na to, da je treba težiti k znižanju tako sistoličnega kot diastoličnega krvnega tlaka, in sicer pod 140 oz. 90 mm Hg oziroma niže, če bolnik nižje vrednosti prenaša.
Odločitev o začetku zdravljenju
Odločitev o zdravljenju bolnika s hipertenzijo je odvisna od ocene srčno-žilnega tveganja, ki vključuje poleg stopnje hipertenzije tudi prisotnost drugih dejavnikov tveganja, med katerimi ima posebno mesto sladkorna bolezen, že nastalih okvar tarčnih organov in prisotnosti pridruženih kliničnih srčnih, možgansko-žilnih, ledvičnih ali žilnih bolezni.
Izboljšanje življenjskih navad
Izboljšanje življenjskih navad je nujno potrebno ne samo za nadzor hipertenzije ampak tudi drugih dejavnikov tveganja. S temi ukrepi in brez zdravil lahko večinoma uspešno nadzorujemo blago zvišan krvni tlak. Brez izboljšanja življenjskih navad ni mogoče dolgoročno ustrezno nadzorovati hude hipertenzije. Izboljšanje življenjskih navad zmanjšuje potrebo po antihipertenzivnih zdravilih.
Najpomembnejše navade oz. razvade, ki vplivajo na višino krvnega tlaka in druge kardiovaskularne dejavnike tveganja, so naštete v tabeli 6.
Najpogostejše navade in razvade.
• kajenje,
• prekomerna telesna teža ali debelost,
• prekomerno uživanje alkohola,
• prekomerno uživanje soli,
• nezdrava prehrana,
• telesna nedejavnost.
Zdravljenje (nadzor) hipertenzije z zdravili
Antihipertenzivna zdravila uvedemo, čim ocenimo, da je dodano absolutno srčno-žilno tveganje veliko ali zelo veliko.
Pri zmernem tveganju se z bolnikom dogovorimo za izboljšanje življenjskih navad, ki naj traja 6 mesecev. Če je takrat krvni tlak še zvišan, to je ≥ 140 oziroma ≥ 90 mm Hg, uvedemo antihipertenzivna zdravila.
Pri majhnem tveganju lahko poizkus z izboljšanjem življenjskih navad traja 6-12 mesecev. Če v tem času ne dosežemo normalizacije krvnega tlaka kljub sodelovanju bolnika, se odločimo za uvedbo zdravil.
Izbira antihipertenzivnih zdravil
Pri racionalni prvi izbiri, če se odločimo za monoterapijo, enakovredno izbiramo med zdravili iz naslednjih farmakoloških skupin:
• diuretiki,
• blokatorji receptorjev beta,
• zaviralci angiotenzinske konvertaze,
• kalcijevi antagonisti,
• blokatorji receptorjev angiotenzina.
Druga možnost prve izbire je pravilna kombinacija majhnih odmerkov dveh antihipertenzivnih zdravil.
Zdravila iz drugih farmakoloških skupin antihipertenzivnih zdravil uporabljamo kot prvo izbiro pri posebnih indikacijah ali v kombinacijah.
Cena antihipertenzivnega zdravljenja ima določen vpliv na izbiro zdravila. Pri prilagojeni izbiri, ko gre za izbiranje med farmakološkimi skupinami, cena zdravil(a) večinoma ni odločujoča, lahko pa postane, če izbiramo med skupinami, ki učinkujejo na isti regulatorni sistem, npr. na renin-angiotenzinski sistem. Postane pomembna, ko se odločamo znotraj farmakoloških skupin ali podskupin. Kadar imamo na izbiro dve ali več za bolnika enakovrednih možnosti, izberemo cenovno najugodnejšo zdravilo ali kombinacijo.
Tehnika nadzora hipertenzije
1. Monoterapija. Če se odločimo zanjo, začnemo z osnovnim antihipertenzivnim odmerkom izbranega zdravila. Pri starejših bolnikih v začetku večinoma uporabimo polovični odmerek. Če po času, v katerem pričakujemo poln učinek zdravila, ni zadostnega učinka, zvečamo odmerek do racionalnega. Če prvo izbrano zdravilo ne učinkuje, ga moramo zamenjati z zdravilom iz nasprotnega pola in z njim nadaljujemo do racionalnega odmerka, nato pa po potrebi preidemo na kombinacijsko zdravljenje.
2. Kombinacija 2 zdravil v majhnih odmerkih. Če v nekaj tednih ne dosežemo ciljnega krvnega tlaka, zvečamo odmerka obeh zdravil do racionalnih. Nato sledi tretje zdravilo. Druga pot je, da dodamo ne dovolj učinkoviti začetni kombinaciji še tretje zdravilo v majhnem odmerku.
Kombiniranje antihipertenzivnih zdravil
Te smernice priporočajo uporabo kombinacij dveh antihipertenzivnih zdravil v majhnih odmerkih že na začetku zdravljenja kot alternativo monoterapiji.
Optimalne kombinacije antihipertenzivnih zdravil so tiste, ki vsebujejo zdravila, ki učinkujejo aditivno ali komplementarno. Praviloma so to zdravila, ki ne znižujejo krvnega tlaka na enak ali podoben način oziroma ne učinkujejo na isti regulatorni sistem.
Če kombiniramo tri antihipertenzivna zdravila, je praviloma eno od njih diuretik.
O odporni hipertenziji govorimo, kadar:
• ne uspemo zadovoljivo nadzirati krvnega tlaka s pravilno kombinacijo vsaj 3 antihipertenzivnih zdravil v približno največjih priporočenih odmerkih;
• bolnik sodeluje pri zdravljenju: redno jemlje zdravila in izboljša življenjske navade.
Posebne indikacije pri zdravljenju hipertenzije
Sladkorna bolezen
Sočasen obstoj hipertenzije in sladkorne bolezni močno zveča tveganje za vse srčno-žilne in ledvične zaplete. Tip 2 sladkorne bolezni je 10- do 20-krat pogostejši kot tip 1. Tako esencialna hipertenzija kot sladkorna bolezen tip 2 spadata v dismetabolični sindrom, kamor spadata še centralna debelost in dislipidemija.
Primarni cilj antihipertenzivnega zdravljenja je znižanje krvnega tlaka pod 130 oz. 80 mm Hg. To poizkušamo doseči s prilagojenimi nefarmakološkim ukrepi in z zdravili. V raziskavah so pri tipu I najboljši zaščitni učinek na ledvice pokazali zaviralci konvertaze, pri tipu 2 pa blokatorji receptorjev angiotenzina, vendar ne enih ne drugih niso na enak način preizkusili pri drugem tipu.
Možgansko-žilne bolezni
Arterijska hipertenzija je poleg staranja najmočnejši dejavnik tveganja za možgansko-žilne bolezni.
V primarni preventivi možgansko-žilnih bolezni je primarni cilj znižanje krvnega tlaka. Izbor zdravil ima sekundaren pomen.
Akutna možganska kap je hipertenzivno nujno stanje, vendar je ukrepanje drugačno, kot pri drugih nujnih in izjemno nujnih stanjih. Velja pravilo, naj hipertenzivni bolniki v akutni fazi možganske kapi prejemajo enaka zdravila in enake odmerke zdravil kot pred dogodkom. Izjemo predstavljajo bolniki, pri katerih predvidevamo trombolitično zdravljenje ishemične kapi. Njim je treba hudo zvišan krvni tlak hitro znižati na okoli 180/110 mm Hg.
Zniževanje krvnega tlaka mora v teh primerih biti zelo previdno in postopno. Kadar ne interveniramo, začnemo postopno zniževati krvni tlak šele 7 do 10 dni po akutnem dogodku, in sicer z bolniku prilagojeno izbiro zdravil do ciljnih vrednosti.
Koronarna bolezen
Pri kronični stabilni angini pektoris imajo pri izbiri prednost blokatorji receptorjev beta in dolgo delujoči kalcijevi antagonisti. Pri akutnih koronarnih sindromih krvni tlak postopno znižujemo s kardioselektivnimi blokatorji receptorjev beta in z nitroglicerinom v intravenski infuziji, lahko pa po potrebi dodajamo zaviralce konvertaze in druga zdravila. Pri vseh oblikah akutnega koronarnega sindroma so kontraindicirani kalcijevi antagonisti, kot tudi vsa zdravila, ki pospešujejo srčni utrip. V sekundarni preventivi po miokardnem infarktu uporabljamo glede na sistolično funkcijo levega prekata prednostno blokatorje receptorjev beta ali verapamil pri ohranjeni ter zaviralce konvertaze ali blokatorje receptorjev angiotenzina pri oslabljeni.
Srčna odpoved
Za uspešno zdravljenje srčne odpovedi je neobhodna normalizacija krvnega tlaka. Če gre za zastojno srčno odpoved, je treba uporabiti tiazidne diuretike ali/in furosemid. Pri srčni odpovedi zaradi izolirane diastolične disfunkcije levega prekata izbiramo med blokatorji receptorjev beta, kalcijevimi antagonisti in zaviralci konvertaze.
Ledvične bolezni
Ledvična bolezen je lahko vzrok hipertenzije, po drugi strani pa so ledvice eden glavnih tarčnih organov pri arterijski hipertenziji ne glede na njeno etiologijo. Ciljni krvni tlak pri ledvičnih boleznih je pod 130/80 mm Hg. Kadar je prisotna proteinurija večja kot 1g/dan, težimo doseči celo krvni tlak nižji kot 125/75 mm Hg.
Renovaskularna hipertenzija
Manj kot 1 % neizbrane populacije bolnikov s hipertenzijo ima renovaskularno hipertenzijo. Pri odločitvi za zdravila imajo prednost tista, ki učinkujejo na renin-angiotenzinski sistem, vendar v manjših začetnih odmerkih kot običajno. Angioplastika je edini učinkovit način zdravljenja pri obojestranski zožitvi ledvične arterije, kjer so zdravila, ki učinkujejo na renin-angiotenzinski sistem, kontraindicirana.
Starejši bolniki
Nadzor krvnega tlaka poteka pri starejših bolnikih (≥65 let) po splošnih priporočilih in priporočilih za posebne indikacije. Krvni tlak je treba zniževati počasi in v izogib ortostatski hipotenziji upoštevati meritve v stoječem položaju zlasti pri bolnikih, ki imajo obenem tudi sladkorno bolezen.
Maligna arterijska hipertenzija
Maligna hipertenzija je najhujša stopnja zvišanega krvnega tlaka. Neustrezno zdravljena maligna hipertenzija ima zelo slabo prognozo zaradi napredovanja maligne nefroangioskleroze v končno ledvično odpoved, koagulacijskih motenj ali srčnih oziroma možgansko-žilnih zapletov.
Prvi ukrep, če ni zastojne srčne odpovedi, je infuzija 0,9 % NaCl (1-2 litra), ki zmanjša izločanje renina. Prvo zdravilo, s katerim poizkušamo znižati krvni tlak, je kaptopril v prvem odmerku 6,25 mg (testni odmerek). Nadaljujemo z večjimi odmerki na 6 ur in kasneje preidemo na dolgo delujoči zaviralec konvertaze ali blokator receptorjev angiotenzina.
Nujna in izjemno nujna stanja v poteku arterijske hipertenzije
To so stanja, ki bolj ali manj akutno ogrožajo življenje in potekajo z visokim krvnim tlakom.
O tem, ali gre za izjemno nujno ali nujno stanje in s tem povezano stopnjo ogroženosti, odloča klinična slika.
Pri nujnih stanjih lahko do 30 minut preverjamo, kolikšen je dejanski krvni tlak. Prvi cilj je znižanje srednjega arterijskega tlaka za 20 % ali diastoličnega krvnega tlaka pod 120 mm Hg v prvih 24 do 48 urah. Ciljni krvni tlak stremimo nato doseči postopno. Če je le mogoče, uporabimo oralno delujoča zdravila.
Vodenje bolnikov s hipertenzijo
Pogostost obiskov bolnika v ambulanti njegovega zdravnika je odvisna od ocene srčno-žilnega tveganja in višine krvnega tlaka.
Med diagnostiko in uvajanjem zdravil so priporočljivi obiski na 1 do 3 tedne, odvisno od višine krvnega tlaka, izbranih zdravil, pojavljanja neželenih učinkov in možnosti za merjenje krvnega tlaka doma. Čas za doseganje ciljnega krvnega tlaka je od bolnika do bolnika različen, ne bi pa smel presegati 6 mesecev.
Če terapevtski cilji ob sodelovanju bolnika niso doseženi v 6 mesecih, je umestna napotitev bolnika k ustreznemu specialistu.
Antihipertenzivno zdravljenje je praviloma doživljenjsko. Vendar lahko po dalj časa uspešnem nadzoru krvnega tlaka poizkušamo pazljivo zmanjšati število in odmerke antihipertenzivnih zdravil, seveda pri bolnikih z izboljšanimi življenjskimi navadami. Ob tem je treba zlasti prve tedne in mesece pazljivo nadzirati krvni tlak.
Arterijska hipertenzija
Arterijska hipertenzija je najpogostejše srčnožilno bolezensko stanje, saj je njena prevalenca v razvitih državah med 15 in 30 %, v Rusiji, na Finskem, Poljskem in v južni Ameriki pa do 40 %. Četudi še ni jasno, ali gre za samostojno bolezen ali le za dejavnik tveganja, je dokazano, da je arterijska hipertenzija zanesljivo eden najpomembnejših dejavnikov tveganja za razvoj možganske kapi, koronarne bolezni, periferne arterijske bolezni, srčne in ledvične odpovedi. Arterijska hipertenzija je pri nastanku teh bolezni zelo pomembna: dokazali so, da sta tako sistolični (starejši bolniki) kot diastolični krvni tlak (mlajši) ena od najpomembnejših dejavnikov tveganja za nastanek in razvoj ter usodne zaplete srčnožilne bolezni (10).
Arterijska hipertenzija je prevladujoča srčnožilna bolezen v razvitem svetu, predvsem pri starejših prebivalcih. Masovno pojavljanje srčnožilnih boleznih je namreč tesno povezano z načinom življenja populacije in z nekaterimi spremenljivimi fiziološkimi dejavniki;, odpravljanje teh dejavnikov tveganja je dokazano zmanjšalo zbolevanje in umiranje (10-11).
Vse več novih dokazov prinašajo zadnje študije o pomenu zvišanega krvnega tlaka kot dejavnika tveganja za srčnožilne bolezni ter o pomenu načina življenja tako za preprečevanje nastanka arterijske hipertenzije, kot tudi za zdravljenje že razvite bolezni. Vse več vemo o učinkovitosti in varnosti zdravil za nižanje krvnega tlaka, o vodenju hipertonika in o pomenu celovite srčnožilne ogroženosti prebivalstva (11). Večina nacionalnih raziskav še vedno potrjuje, da identificiramo premalo primerov arterijske hipertenzije, da odkrite bolnike premalo energično zdravimo, s tem pa večamo srčnožilno tveganje in potrebo po korenitih preventivnih ukrepih. (11).
Dejavniki tveganja
Dejavniki, ki vplivajo na pojav bolezni ali stanja, so: škodljivi dejavniki, gostitelj in njegove lastnosti in ne nazadnje tudi okolje.
Vse smernice ugotavljanja in vodenja arterijske hipertenzije ter preprečevanja srčnožilne bolezni zadnjih 10 let namenjajo vedenjskim vzorcem oz načinu življenja posameznika veliko pozornost. Odpravljanje dejavnikov tveganja življenjskega sloga je pomembno tako pri že ugotovljeni bolezni, kot tudi pri vseh navidez še zdravih posameznikih z velikim srčnožilnim tveganjem (3-5).
Dejavnike tveganja za razvoj zvišanega krvnega tlaka lahko razdelimo na biološke (spol, starost in družinska obremenjenost), na dejavnike okolja (socialno-ekonomski, kulturni, zgodovinski, politični, geografski, klimatski itn.) in na dejavnike življenjskega sloga (10). Med temi so najbolj raziskani: tvegano pitje alkoholnih pijač, hrana, bogata s soljo, telesna neaktivnost in prekomerna telesna teža (4,7-8, 12).
Na biološke dejavnike še nimamo vpliva, na dejavnike okolja z medicinskimi ukrepi prav tako ne; možno in učinkovito pa je vplivati na način življenja tako posameznika kot populacije, ne le z medicinskimi, ampak tudi s političnimi intervencijami – življenjski slog je edini dejavnik tveganja, kjer lahko poleg medicinske intervencije uporabimo tudi javno-zdravstveni pristop (1, 4).
Zdravljenje zvišanega krvnega tlaka brez zdravil
Glavni cilj zdravljenja arterijske hipertenzije je dolgoročno in največje možno zmanjšanje srčnožilnega in ledvičnega zbolevanja in umrljivosti.
Za doseganje tega cilja je potrebno odpravljati in/ali nadzorovati vse prisotne dejavnike tveganja, odpravljati že nastale okvare tarčnih organov, zdraviti pridružene bolezni in ustrezno, redno nadzorovati krvni tlak.
Vselej, razen v življenje ogrožajočih stanjih, pričnemo zvišan krvni tlak zdraviti nefarmakološko, brez zdravil. Izboljšanje življenjskih navad je dokazano koristno v primarni preventivi hipertenzije in nujno pri nadzoru hipertenzije in dejavnikov tveganja:
· prenehanje kajenja,
· normalizacija telesne teže,
· omejitev vnosa soli,
· zmanjšanje prevelikega uživanja alkohola,
· redna telesna aktivnost.
Uravnotežena, zdrava prehrana zmanjša potrebo po antihipertenzivnih zdravilih. Spremembe življenjskih navad uvajamo pri vseh hipertonikih, pa tudi pri ljudeh z visoko normalnim krvnim tlakom. Namen je znižanje krvnega tlaka in obvladovanje drugih dejavnikov tveganja ter pridruženih bolezni.
1. Dosoljevanje hrane
Natrijev klorid je eden od dejavnikov, ki višajo krvni tlak, če ga zaužijemo več kot 100 mmol/dan (več kot 6g NaCl oziroma več kot 2.4 g Na+/dan). Natančnega mehanizma delovanja še niso pojasnili; dokazali so manjšo raven natriuretičnega hormona v plazmi in izboljšan betaadrenergični odgovor. Dokazali so, da je zamenjava natrijevega klorida s kalijevim kloridom pomembno znižala krvni tlak, predvsem pri starejših hipertonikih (12-13). Kalij učinkovito znižuje krvni tlak zlasti pri ljudeh, ki zaužijejo velike količine kuhinjske soli (14).
Čezmerno uživanje soli (natrija) je lahko vzrok za višji krvni tlak. Ta učinek se še okrepi, če obenem zaužijemo premalo kalija. Z zmanjšanjem vnosa natrija se tudi poveča učinkovitost antihipertenzivnih zdravil, zmanjša izplavljanje kalija z diuretiki, regresija hipertrofije levega prekata, zmanjšanje proteinurije, zmanjšanje izločanja kalcija z urinom, zaviranje osteoporoze, sive mrene itn. (10).
Priporočilo:
· omejitev vnosa natrija na cca 100 mmol Na dnevno (2,4 g Na = 6 g NaCl = kavna žlička kuhinjske soli),
· okus jedi izboljšujemo z dišavnicami,
· odsvetujemo dosoljevanje, uživanje močno soljenih prehrambenih izdelkov, konzervirane hrane ipd.,
· priporočamo pripravljanje jedi iz naravnih sestavin, ki vsebujejo več kalija,
· priporočamo uravnoteženo, zdravo prehrano, ker ne vpliva le na znižanje krvnega tlaka, ampak tudi na druge dejavnike tveganja za srčnožilne bolezni, več sadja in zelenjave, več rib in malo maščob (čim manj nasičenih maščob in holesterola):
o uravnotežen vnos in poraba energije,
o delež maščob v prehrani naj ne preseže 15 (pri debelih pod 15 %) do 30 % celotnega vnosa energije, nasičene maščobne kisline pod 7 %, največ do 10 %, večkrat nenasičene maščobne kisline 3 do 7 %; ostalo energijo naj pokrijejo enkrat nenasičene maščobne kisline,
o holesterola naj bo manj kot 300 mg na dan, pri ogroženih pa manj kot 200,
o ogljikovi hidrati naj pokrijejo 55 do 75 % dnevnih energetskih potreb, čim več naj bo sestavljenih (škrob, celuloza) in čim manj enostavnih (sladkor),
o vlaknin potrebujemo vsaj 25 g na dan,
o beljakovine naj pokrivajo 10 do 15 % energetskih potreb dnevno (10).
2. Tvegano pitje alkoholnih pijačRazmerje med uživanjem alkohola, višino krvnega tlaka in prevalenco arterijske hipertenzije v populaciji je linearno. Tvegano pitje alkohola povečuje tveganje za možgansko kap ter zmanjšuje učinkovitost antihipertenzivnega zdravljenja.
Priporočilo:
· omejitev uživanja alkohola na največ 20 do 30 g alkohola/dan za moške (2 enoti*) in na 10 do 20 g alkohola/dan za ženske (1 enota*)
*1 enota je 1 dl vina, malo pivo ali šilce žganja
3. Prekomerna telesna teža
Prekomerna telesna teža (ITM ³ 25 kg/m2) in debelost (ITM ³ 30 kg/m2) sta predisponirajoča dejavnika za zvišan krvni tlak in arterijsko hipertenzijo; gre za neodvisni dejavnik tveganja za srčnožilno bolezen, pa tudi za nastanek drugih dejavnikov tveganja: motnje v presnovi maščob in sladkorno bolezen.
Če se indeks telesne mase povečuje, se povečuje tveganje za prezgodnjo smrt. Ljudje s katerimkoli dejavnikom tveganja, ki so obenem še predebeli, 3- do 4-krat pogosteje umirajo zaradi srčnožilne bolezni in do 2-krat pogosteje nasploh kot normalno težki (1 . Z matematičnimi modeli so dokazali, da je že 10 % zmanjšanje telesne teže znižalo ogroženost za srčnožilno bolezen v 12 do 38 primerih od 1000 (19). Obstaja direktna zveza med dozo in odgovorom: več teže izgubi posameznik, bolj se bo znižal krvni tlak in dalj časa bo ostal nizek, če bo redno telesno aktiven (20). . Z matematičnimi modeli so dokazali, da je že 10 % zmanjšanje telesne teže znižalo ogroženost za srčnožilno bolezen v 12 do 38 primerih od 1000 (19). Obstaja direktna zveza med dozo in odgovorom: več teže izgubi posameznik, bolj se bo znižal krvni tlak in dalj časa bo ostal nizek, če bo redno telesno aktiven (20).
Razmerje obsega pasu in bokov, ki znaša več kot 0,95 pri moških oziroma več kot 0,85 pri ženskah oziroma obseg pasu nad 102 cm pri moških in nad 88 cm pri ženskah, govori za centralni tip debelosti oz. za abdominalno debelost in povečuje ogroženost (17). Ne glede na indeks telesne mase predstavlja dejavnik tveganja za nastanek bolezni srca in žilja, neodzivnost na inzulin, sladkorno bolezen, dislipidemije in hipertrofijo levega prekata.
Priporočilo
· Svetujemo normalizacijo oz.vzdrževanje normalne telesne teže.
4. Telesna neaktivnost
Telesna nedejavnost je dokaj močan neodvisni napovednik umrljivosti zaradi srčnožilnih bolezni.
Z redno blago do zmerno telesno dejavnostjo se krvni tlak zniža, je izjemno pomembna nefarmakološka intervencija v zdravljenju arterijske hipertenzije. Ugotovili so, da je dinamična, izotonična vzdržljivostna vadba bolj učinkovita kot statična, da tako blaga kot zmerna telesna aktivnost znižujeta sistolični krvni tlak za približno 5-11 mmHg in diastoličnega za 3-8 mmHg. (21).
Telesna dejavnost, posebno hoja, je obratno sorazmerna s telesno težo, indeksom telesne mase, razmerjem pas/boki, krvnim tlakom, koncentracijo inzulina, holesterola in trigliceridov; pomanjkanje telesne aktivnosti pa dokazano povečuje tveganje za srčnožilne zaplete. (22).
Priporočilo:
· redna zmerna aerobna telesna dejavnost: hoja, tek, plavanje, kolesarjenje;
· traja naj 30 do 45 minut;
· večino dni v tednu, vsaj trikrat tedensko.
Vrste vadbe:
intenzivna TD
nad 60 % maksimalne aerobne kapacitete, cca 70 % maksimalnega pulza, npr. tek po stopnicah, hitro kolesarjenje, skupinske igre z žogo, aerobika....;
zmerna TD
40-60 % maksimalne aerobne kapacitete, 50-70 % maksimalnega pulza, npr. hitra hoja, golf, tenis, ples,  , zmerna aerobika....; , zmerna aerobika....;
blaga TD
pod 40 % maksimalne aerobne kapacitete, pod 50 maksimalnega pulza, npr. počasna hoja, dnevna opravila...
Intenzivna telesna dejavnost pa le ni povsem brez nevarnosti. Možni so zapleti, kot npr. nenadna srčna smrt, miokardni infarkt, poškodbe mišic in sklepov itd. Temu se izognemo, če vse ogrožene in vse, ki so bili doslej malo aktivni, pa so moški starejši od 40 let, ženske pa od 50 let, pred pričetkom vadbe obremenitveno testiramo (10).
5. Kajenje
Kajenje nekoliko vpliva na višino krvnega tlaka, učinek je blag, pomembno pa zmanjšuje učinek nekaterih antihipertenzivnih zdravil, predvsem zaviralcev beta, predvsem pa močno zveča celotno tveganje za srčnožilne bolezni pri bolnikih s hipertenzijo. Opustitev kajenja je verjetno najpomembnejši ukrep za preprečevanje srčnožilnih in drugih bolezni.
Priporočilo:
· Vsem bolnikom s hipertenzijo svetujemo opustitev kajenja;
· po potrebi svetujemo uporabo nadomestkov nikotina ali buspirona, saj ti ne vplivajo na zdravljenje hipertenzije (10).
Preventiva
V javno-zdravstvenem smislu izraz naravni potek bolezni pomeni dejanski potek bolezni ves čas od začetka do konca, ne da bi nanj kakorkoli vplivali, od obdobja občutljivosti in dojemljivosti preko točke patološkega začetka bolezni in predsimptomatskega (predkliničnega) obdobja do nastopa bolezenskih znakov in klinično manifestne bolezni, ki ji sledi obdobje okrevanja in točka popolnega okrevanja ali smrti (25). Preventivne so torej tiste aktivnosti, ki jih izvajamo, da bi izkoreninili, odstranili ali vsaj zmanjšali vpliv bolezni in njenih posledic. Poznamo štiri ravni preventivnih ukrepov: primarno-primarna ali primordialna, primarna (preprečevanje nastanka bolezni), sekundarna (preprečevanje pojava izražene oblike bolezni) in terciarna raven ( preprečevanje posledic že izražene bolezni). Končni cilj vseh preventivnih ukrepov je vzpostaviti za zdravje ugodne razmere ali vsaj vrniti organizem v stanje, v kakršnem je bil poprej, pred pojavom bolezni.
V zdravljenju arterijske hipertenzije govorimo v družinski medicini o primarni preventivi, kadar z zdravim načinom življenja preprečujemo nastanek dejavnikov tveganja (debelost, telesna neaktivnost, soljenje...), o sekundarni pa tedaj, ko z odstranjevanjem dejavnikov tveganja znižujemo krvni tlak hipertonika.
Sklep
V 5-10 % hipertonikov se z naštetimi nefarmakološkimi ukrepi krvni tlak normalizira, predvsem v primerih blage hipertenzije, tako da sploh ni potrebno poseči po zdravilih.
Dobrobiti spreminjanja nezdravih življenjskih navad hipertonika je torej več:
· normalizacija krvnega tlaka pri manjšem odstotku hipertonikov,
· zmanjšana potreba po zdravilih,
· boljše učinkovanje zdravil,
· zmanjševanje celovitega srčnožilnega tveganja hipertonika,
· kakovost življenja se (večini) hipertonikov poveča,
· izboljša se sodelovanje med bolnikom in zdravnikom, ko bolnik ugotovi, da ni »stranka«, ampak partner v procesu zdravljenja in vodenja kronične bolezni.
Tudi tokrat lahko poudarimo, da vodenje in zdravljenje velike večine bolnikov z zvišanim krvnim tlakom zanesljivo sodi v ambulanto družinske medicine. Družinski zdravnik mora diagnosticirati in opredeliti arterijsko hipertenzijo, oceniti bolnikovo celotno ogroženost in pričeti zdraviti zvišan krvni tlak z nemedikamentoznimi ukrepi. Bolnika mora z boleznijo in priporočenimi ukrepi čim bolj natančno seznaniti, ker je zdravljenje informiranega bolnika lažje, uspešnejše in kakovostnejše.
Pri odločanju upošteva celotno bolnikovo zdravstveno stanje, urejenost krvnega tlaka, prizadetost tarčnih organov, njegov način življenja, bolnikove želje in zadržke, morebitne stranske učinke zdravljenja, pridružene bolezni in tudi njegovo celotno ogroženost. Poznati moramo tudi bolnikovo delo in obremenitve na delovnem mestu, zato je presoja vselej resna in strogo individualna.
----
Izbira zdravil
Za pet farmakoloških skupin antihipertenzijskih zdravil je bilo v velikih raziskavah dokazano, da izpolnujejo osnovno merilo za prvo izbiro, kar pomeni, da zmanjšajo srčnožilno zbolevnost in umrljivost pri bolnikih z AH. To so po vrsti, kot smo jih začeli uporabljati v zdravljenju hipertenzije:
· diuretiki,
· blokatorji receptorjev beta,
· kalcijevi antagonisti,
· zaviralci angiotenzinske konvertaze,
· blokatorji receptorjev angiotenzina.
S temi zdravili začenjamo nadzirati krvni tlak (1, 2). Nobena skupina nima splošne prednosti pred drugo. Zdravila iz drugih farmakoloških skupin, vključno z blokatorji receptorjev alfa-1, ne izpolnjujejo osnovnega merila za prvo izbiro. Zato jih uporabljamo v monoterapiji le pri posebnih indikacijah. Uporabljamo jih sicer v kombinacijah z zdravili prve izbire.
Izbor zdravila je individualno prilagojen bolniku. To zahteva dobro poznavanje bolnika in klinične farmakologije zdravil. Pri prilagojeni izbiri je treba upoštevati zlasti:
· dosegljivost zdravila (tudi finančno),
· trajanje antihipertenzijskega učinka zdravila: razen v akutnih stanjih imajo absolutno prednost zdravila z dolgim učinkom, ki se odmerjajo enkrat na dan,
· sprejemljivo pojavljanje neželenih učinkov,
· druge dejavnike tveganja,
· že nastale okvare tarčnih organov ali že nastale srčnožilne in ledvične bolezni,
· druge bolezni,
· zdravila, ki jih bolnik jemlje zaradi drugih bolezni in verjetnost interakcij,
· patogenetski mehanizem in vrsto hipertenzije pri konkretnem bolniku,
· ceno kroničnega zdravljenja, ki je pomembna, kadar imamo na voljo dva ali več za bolnika enakovrednih načinov zdravljenja; v tem primeru moramo izbrati cenejši način.
Vsa antihipertenzijska zdravila, od najstarejših do novih, so v ekvivalentnih odmerkih na splošno enako učinkovita. Pomembno se razlikujejo po varnosti. Nova so neprimerno varnejša, vendar tudi neprimerno dražja od starih. Racionalen pogled na prvo izbiro je v državi, v kateri je na voljo 180.000 SIT za zdravje posameznega prebivalca na leto, seveda nekoliko drugačen od optimistično priporočenega v smernicah. Gre za blokatorje receptorjev angiotenzina, ki učinkujejo na isti regulatorni sistem kot zaviralci konvertaze, samo na drugačen način. V nobenem pogledu se doslej niso izkazali kot učinkovitejši. Imajo nekaj manj neželenih učinkov in so dražji. Zato je racionalen pristop naslednji: če želimo zavreti renin-angiotenzinski sistem, najprej uporabimo zaviralec konvertaze. Če ga bolnik ne prenaša, preidemo na blokator receptorjev angiotenzina.
Hipertenzijo začnemo praviloma nadzorovati z monoterapijo ali s stalno kombinacijo dveh zdravil v majhnih odmerkih. Ta čas imamo v Sloveniji na voljo samo eno stalno kombinacijo majhnih odmerkov. To je Noliprel (perindopril 2 mg + indapamid 0,625 mg).
Odmerke antihipertenzijskih zdravil v praksi povečujemo do t.i. racionalnih odmerkov. To so tisti, nad katerimi ne pričakujemo več pomembnega učinka, tvegamo pa več neželenih učinkov. Če z racionalnim odmerkom ne dosežemo želenega učinka, preidemo na kombinacijsko zdravljenje. Dogaja se, da izbrano zdravilo pri bolniku ne učinkuje na krvni tlak. V tem primeru nismo pravilno ocenili patogenetskih mehanizmov. Primeri napačne ocene in nato izbire so npr.:
- hipertenzija je volumsko pogojena, zdraviti pa smo začeli z zaviralcem konvertaze ali blokatorjem receptorjev beta;
- hipertenzija je vazokonstriktorno pogojena, bolnik neobčutljiv na sol, zdraviti pa smo začeli z diuretikom;
- bolnik je očitno simpatikotonik in je tahikarden, zapisali pa smo mu dihidropiridinski kalcijev antagonist ali diuretik.
Če se bolnik ne odziva na zdravilo, ga je treba zamenjati z zdravilom iz druge farmakološke skupine, ki bo vplivalo na patogenetski mehanizem hipertenzije. Pri mlajših bolnikih z esencialno AH prevladuje vazokontriktorni tip hipertenzije z večjo aktivnostjo renina v plazmi. Zato je primerna prva izbira zanje zdravilo, ki učinkuje na renin-angiotezinski sistem ali blokator receptorjev beta, če so tudi simpatikotoniki. Pri starejših bolnikih je hipertenzija tudi volumsko pogojena. Ti bolniki so občutljivi na sol in se dobro odzivajo na omejitev soli v prehrani in na diuretik.
Kombinacijsko zdravljenje
Večina antihipertenzijskih zdravil je netitrabilnih. To pomeni, da po zvečanju odmerka ne pričakujemo znatno večjega učinka. Antihipertenzijska zdravila kombiniramo glede na njihovo skladnost. Praviloma kombiniramo zdravila, ki učinkujejo na krvni tlak po različnem mehanizmu. Sta dva glavna načina skladnosti. Prvi je, da dodano zdravilo vzpodbuja učinek prvega zdravila. Primer je dodatek diuretika zaviralcu konvertaze. Drugi način je preprečevanje kompenzatornih mehanizmov, ki nastanejo po znižanju krvnega tlaka in ki težijo vzpostaviti prejšnje stanje. Primera sta dodatek blokatorja receptorjev beta dihidropiridinskemu kalcijevemu antagonistu ali dodatek diuretika zdravilu, ki zadržuje tekočino.
Druge kombinacije so manj učinkovite npr. blokator beta + zaviralec konvertaze (blokator receptorjev angiotenzina). Kombinacija zaviralec konvertaze + blokator receptorjev angiotenzina je nesmiselna za znižanje krvnega tlaka, ugodna pa je pri srčni odpovedi. Kombinacija blokator beta + nedihidropiridinski kalcijev antagonist je zelo učinkovita, vendar nevarna in jo zato odsvetujemo. Kombinacija diuretik + kalcijev antagonist ni posebno učinkovita. Nasprotno je kombinacija diuretik + blokator alfa lahko zelo učinkovita, vendar nepredvidljiva v pogledu hipotenzije ter zato ni priporočljiva. Isto velja za kalcijev antagonist + blokator alfa. Centralnih simpatikolitikov in rezerpina (jih ni v sliki) ne velja kombinirati z blokatorji receptorjev beta.
Kadar kombiniramo tri antihipertenzijska zdravila, mora biti praviloma eno od njih diuretik. Moramo ga dodati kot tretje zdravilo, če ga dvojna kombinacija ne vsebuje. Zelo pogosto uporabljeni kombinaciji zaviralec konvertaze + diuretik lahko dodamo blokator receptorjev beta ali kalcijev antagonist ali blokator receptorjev alfa-1.
Primer smiselne kombinacije štirih antihipertenzijskih zdravil je npr. diuretik + zaviralec konvertaze (blokator receptorjev angiotenzina) + blokator receptorjev beta + dihidropiridinski kalcijev antagonist ali blokator receptorjev alfa-1.
Kadar je hipertenzija resnično odporna in smo izključili sekundarne oblike, velja poseči po minoksidilu, ki je zelo učinkovit vazodilatator, vendar z znatnimi neželenimi učinki, kot sta zadrževanje tekočine in tahikardija. Najpogosteje ga moramo uporabiti pri odporni hipertenziji in slabem delovanju ledvic. Takrat uporabimo kombinacijo minoksidil + diuretik (furosemid) + blokator receptorjev beta + zaviralec konvertaze (blokator receptorjev angiotenzina). Kot peto zdravilo lahko dodamo še blokator receptorjev alfa-1 ali dihidropiridinski kalcijev antagonist.
Blokator receptorjev alfa-1 lako lahko uporabimo kot prvo zdravilo pri bolniku s hipertenzijo, ki ima tudi benigno hipertrofijo prostate. Blokatorji alfa-1 edini med antihipertenzijskimi zdravili nekoliko zmanjšujejo koncentracijo krvnih lipidov, kar je splošno priznano. Sicer so zelo primerni za kombinacijsko zdravljenje, zlasti pri bolj odpornih oblikah bolezni, saj neposredno učinkujejo na sam vazokonstriktorni mehanizem, to je blokirajo postsinaptično vezavo noradrenalina. Žal zanje ni dokazov o zmanjšanju srčnožilne zbolevnosti in umrljivosti.
Zdravljenje hipertenzije pri starejših
Presejalne preiskave vključujejo temeljito anamnezo, fizikalni pregled, elektrokardiogram, preiskave krvi (hemoglobin, elektroliti, kreatinin, sečna kislina, krvni sladkor, maščobe) in preiskave seča (mikroskopski pregled, glukozurija, proteinurija). Indikacije za nadaljnje preiskave so odvisne od tega, kaj se ugotovi pri presejalnih preiskavah. Na podlagi višine krvnega tlaka bolnika razvrstimo v skupino za razvoj srčnožilnih zapletov. Pri večini starejših bolnikov je tveganje skoraj vedno najmanj srednje veliko že zaradi starosti, ki je sama pomemben dejavnik tveganja.
Natančnih študij o učinkovitosti splošnih ukrepov pri hipertenziji pri starejših ni. Precej zanesljivo lahko trdimo, da so podobni ukrepi kot pri mlajših bolnikih s hipertenzijo enako ali pa celo bolj učinkoviti, npr. omejitev soli.
Splošni ukrepi pri hipertenziji.
opustitev (omejitev) kajenja
zmanjšanje prevelike telesne teže
redna aerobna aktivnost
omejitev alkohola (do 2 enoti dnevno)
omejitev vnosa natrija (110 mmol/dan / 2,4 g natrija / 6 g NaCl)
ustrezen vnos kalija, kalcija in magnezija
omejitev nasičenih maščob in holesterola v prehrani
V kolikor splošni ukrepi pri hipertenziji niso dovolj učinkoviti, je potrebno uvesti antihipertenzivna zdravila. Zdravila uvajamo v nizkih odmerkih, ki jih postopoma zvišujemo zaradi možnosti spremenjenih fizioloških mehanizmov v starosti
Dejavniki, ki lahko vplivajo na zdravljenje hipertenzije pri starejših z zdravili.
dejavnik
možni zapleti
zmanjšana aktivnost baroreceptorjev
ortostatska hipotenzija
okvarjena avtoregulacija v možganih
ishemija možganov pri majhnih znižanjih krvnega tlaka
zmanjšana znotrajžilna prostornina
ortostatska hipotenzija, hipovolemija, hiponatriemija
zmanjšana presnova jeter in ledvic
nabiranje zdravila v organizmu
jemanje več vrst zdravil
interakcije med zdravili
spremembe v centralnem živčnem sistemu
depresija, zmedenost
Pri starejšem bolniku je dobra začetna izbira antihipertenzivnega zdravila nizek odmerek dolgodelujočega diuretika. Pri nas je hidroklorotiazid le v kombinacijah zdravil; soroden je klortalidon (Hygroton 25 mg), primeren začetni odmerek bi bil 12,5 mg. Metabolno nevtralen je indapamid (Tertensif SR 1,5 mg). Več raziskav, npr. Syst-Eur (7) in Stone (9), so prikazale, da je dolgo delujoč dihidropiridinski kalcijev antagonist varen in učinkovit pri starejših bolnikih. Obe vrsti zdravil lahko uvrstimo v zdravilo prvega reda pri izolirani sistolični hipertenziji. Če začetni odmerek zdravila ni dovolj učinkovit, ga postopoma zvišujemo, kasneje pride v poštev tudi previdno uvajanje drugih vrst antihipertenzivnih zdravil. Upoštevati moramo spremljajoča stanja ali bolezni, tako npr. uvajamo blokator adrenergičnih receptorjev beta pri bolniku z ishemično srčno boleznijo ali po preboleli srčni kapi; pri bolniku z blago okvaro ledvične funkcije ali s kardiomiopatijo, je primeren inhibitor konvertaze. Blokator adrenergičnih receptorjev alfa je dobra izbira pri moškem bolniku z benigno hiperplazijo prostate. Pomembno je omeniti, da potrebuje večina bolnikov za čim boljši nadzor krvnega tlaka še drugo ali celo tretje zdravilo; tako je lahko izbira prvega zdravila pri precej bolnikih manj pomembna.
Težko vodljiva hipertenzija pri starejših bolnikih
Pri nekaterih bolnikih je kljub dodajanju drugega ali celo tretjega zdravila krvni tlak slabo urejen. V takih okoliščinah moramo preveriti tudi druge možnosti – hipertenzijo bele halje, sekundarno hipertenzijo in psevdohipertenzijo.
Na hipertenzijo bele halje bi morali pomisliti pri bolnikih z vztrajno povišanimi vrednostmi krvnega tlaka brez znakov prizadetosti tarčnih organov. Pomagajo nam meritve krvnega tlaka doma, ki bi jih morali izvajati preiskovalci, ki poznajo tehniko meritev. Neinvazivno merjenje krvnega tlaka nam je v pomoč pri oceni, če bolnikov krvni tlak narašča tudi ob drugih možnih stresnih okoliščinah.
Na sekundarno hipertenzijo pomislimo, če krvni tlak nenadoma ali izrazito poraste in ni urejen niti ob treh ali štirih antihipertenzivnih zdravilih v primernih odmerkih. Najpogostejši razlog za sekundarno hipertenzijo je kronična ledvična insuficienca, ki jo zlahka ugotovimo z biokemičnimi preiskavami. Po pogostnosti sledi renovaskularna hipertenzija, najpogosteje zaradi ateroskleroze. To možnost nakazuje morebiten žilni šum z lateralizacijo v trebuhu. Ultrazvok trebuha je dobra neinvazivna presejalna metoda. Na stenozo ledvične arterije posumimo pri razliki v velikosti obeh ledvic. Pri dopplerski preiskavi ledvic je značilna povečana hitrost pretoka v prizadeti ledvični arteriji. Angioplastika in stentiranje zožitev lahko bistveno vpliva na krvni tlak, čeprav ni podrobnih dolgoročnih podatkov
Psevdohipertenzija je stanje, ki ga srečamo skoraj izključno pri starejših bolnikih. Zaradi kalcifikacije in zmanjšane elastičnosti sten perifernih arterij izmerimo lažno povišane vrednosti krvnega tlaka, predvsem diastoličnega. Oslerjev postopek se ni izkazal za zanesljivega pri prepoznavanju psevdohipertenzije. Na psevdohipertenzijo posumimo pri vztrajno zvišanih meritvah krvnega tlaka v kliničnem in domačem okolju ali pri bolnikih ki imajo omotice ali ortostatske pojave ob uvajanju antihipertenzivnih zdravil kljub temu, da izmerjen krvni tlak ostaja zvišan. Bolnik nima posledic hipertenzije na tarčnih organih. Nekaj preliminarnih podatkov pri teh bolnikih nakazuje, da je krvni tlak izmerjen na prstih realen, zaenkrat pa je potrebno za dokončno diagnozo krvni tlak izmeriti invazivno
Posturalna in postprandialna hipotenzija
Posturalna hipotenzija je sprememba krvnega tlaka 20 mm Hg ali več, če preiskovanec vstane iz ležečega položaja. Najpogostejša razloga za pojav sta zadrževanje venske krvi v spodnjih okončinah in okvara avtonomnega živčevja. Do postprandialne hipotenzije pride po obroku, ko se venska kri zadržuje v prebavilih. Pri obeh stanjih so pogosto uspešni nekateri ukrepi .
Ukrepi pri posturalni in postprandialni hipotenziji.
spanje z dvignjenim vzglavjem (15-20 cm)
počasno vstajanje
izometrične vaje pred vsakdanjimi aktivnostmi (npr. stiskanje gumijaste žoge)
uživanje tekočine pred vsakdanjimi aktivnostmi (nekaj dl)
nošnja tesno prilegajočih se nogavic
ne preobilen zajtrk
Skelp
Izolirana sistolična hipertenzija je najpogostejša oblika hipertenzije pri starejših. Več velikih študij je dokazalo dobrobit zdravljenja te oblike hipertenzije. Pred zdravljenjem je potrebno skrbno oceniti bolnikovo splošno zdravstveno stanje, ker pri starejših pogosto pride do neželenih učinkov zdravil. Zdravljenje z zdravili uvajamo postopoma, sprva v nizkih odmerkih. Če je krvni tlak slabo urejen tudi po uvedeni kombinaciji dveh ali treh zdravil, je potrebno preveriti možnost drugih oblik hipertenzije: hipertenzijo bele halje, sekundarno hipertenzije ali psevdohipertenzijo. Obravnava bolnikov je lahko težavna, draga in zamudna. Z zdravljenjem podaljšujemo življenjsko dobo bolnikov, najpomembnejša dobrobit pa je preprečevanje srčnožilnih dogodkov – možganske kapi, srčne odpovedi, koronarne srčne bolezni in periferne žilne bolezni.
V ambulanti družinske medicine pri vseh bolnikih z arterijsko hipertenzijo izvedemo osnovne preiskave urina in krvi (krvni sladkor na tešče, lipidni profil, sečnino, kreatinin, kalij, hemogram). Med ostalimi laboratorijskimi preiskavami so nam dostopne še določanje TSH ob sumu na bolezen ščitnice in kvantitativno določanje proteinov v 24-urnem urinu po Biuretu v primeru, ko smo s testnimi lističi ob izključitvi drugih vzrokov, ugotovili protenurijo (testni lističi zaznajo proteine v urinu pri količini 300 do 500 mg/liter). Za natančnejšo oceno ledvične funkcije lahko iz serumske vrednosti kreatinina in podatkov o bolnikovi starosti in telesni teži izračunamo klirens kreatinina po Cockoft-Gaultovi enačbi. Vrednosti izračunanega klirensa kreatinina 60-70 ml/minuto pomenijo prizadetost tarčnega organa.
Določanje mikroalbuminurije (po smernicah je obvezna za diabetike) in visoko specifičnega CRP presega možnosti, ki jih imamo v ambulantah družinske medicine.
Vsem bolnikom z arterijsko hipertenzijo posnamemo tudi 12-kanalni EKG, ki nam omogoča prepoznavo motenj ritma, ishemije, prebolelega srčnega infarkta in oceno obremenitve atrijev in hipertrofijo levega in desnega prekata. Smernice za oceno hipertrofije levega prekata, ki pomeni prizadetost tarčnega organa. Svetujejo dva EKG kriterija: indeksa po Sokolowu in Lyonu > 35 mm in/ ali Cornellov produkt večji od 2400 mm*ms. Z uporabo kombinacije obeh kriterijev prepoznamo večji delež bolnikov z dejansko ehkardiografsko ugotovljeno hipertrofijo levega prekata.
Ehokardiografija zaenkrat ni dostopna za vse bolnika z arterijsko hipertenzijo, zdravnik družinske medicine pa naj na preiskavo napoti naslednje bolnike z arterijsko hipertenzijo (20):
· vse bolnike s prisotno srčnožilno boleznijo ali simptomi in znaki le-te (srčno popuščanje, ishemična bolezen srca, atrijska fibrilacija);
· ugotovi EKG znake hipertrofije levega prekata ob mejnih vrednostih krvnega tlaka;
· vse bolnike s hudo in/ali sekundarno arterijsko hipertenzijo, ki v EKG nimajo znakov za hipertrofijo levega prekata;
· pri mladostnikih in športnikih z blago hipertenzijo;
· pri v mirovanju nornotenzivnih, ki pa jim ob obremenitvi močno poraste krvni tlak.
Med priporočenimi preiskavami je zdravniku družinske medicine dostopen še UZ ledvic in suprarenalk ob sumu na ledvične vzroke hipertenzije in tumorje suprarenalk. Ostale priporočene preiskave pa so v domeni specialistov različnih strok, kamor napotimo bolnika, ki ga ne moremo zadovoljivo diagnostično obdelati.
Zdravljenje bolnikov s hipertenzijo
Ko smo ugotovili in potrdili diagnozo arterijske hipertenzije, opredelili njeno etiologijo, ocenili bolnikovo celokupno srčnožilno ogroženost na osnovi višine krvnega tlaka, dejavnikov tveganja, prizadetosti tarčnih organov, sladkorne bolezni ali že prisotne srčnožilne bolezni, se moramo odločiti za način zdravljenja. Cilj zdravljenja ni le kozmetika krvnega tlaka, ampak dolgoročno zmanjšanje srčnožilne obolevnosti in umrljivosti. Za dosego tega cilja moramo poleg ustreznega nadzora krvnega tlaka odpravljati ali nadzorovati tudi druge dejavnike tveganja in prizadetost tarčnih organov in zdraviti pridružena klinična stanja.
Arterijska hipertenzija je dejavnik tveganja, ki zahteva dolgotrajno, običajno doživljenjsko zdravljenje, po drugi strani pa večini bolnikov ne povzroča nobenih težav. To sta razloga, zaradi katerih je najbolje že na samem začetku zdravljenja z bolnikom doseči partnerski odnos, ki bolnika obravnava kot enakovrednega partnerja v procesu zdravljenja. Za zdravnika to pomeni, da mora bolniku razložiti diagnostični postopek, povedati, zakaj je pomembno zdravljenje visokega tlaka, mu povedati, da bolezni ne znamo pozdraviti, znamo pa jo uspešno nadzirati, omeniti je potrebno ciljne vrednosti krvnega tlaka, ki jih želimo doseči in povedati, da bo zato potrebno dolgotrajno zdravljenje z upoštevanjem zdravega življenjskega sloga in zdravili. Bolniku moramo biti na voljo za morebitna vprašanja; odprt in zaupen odnos pa nam daje večjo možnost, da se nam bo bolnik zaupal tudi ob morebitnih prekrških in nerednem zdravljenju, ki je pogosto vzrok za neuspeh zdravljenja.
Pomemben je trenutek, ko se odločimo, da nefarmakološki ukrepi ne zadoščajo in je potreben nadzor krvnega tlaka tudi z zdravili. To velja za vse bolnike, kjer srčnožilno ogroženost ocenimo za veliko ali zelo veliko oz. pri nižji stopnji ogroženosti v 6 do 12 mesecih ne uspemo doseči ciljnih vrednosti krvnega tlaka. Ko izbiramo zdravilo, s katerim bomo začeli bolnika zdraviti, moramo poleg stopnje bolnikove srčnožilne ogroženosti, prizadetosti tarčnih organov in prisotnih drugih bolezni in sočasnega jemanja drugih zdravil, upoštevati tudi želje in morebitne predhodne izkušnje bolnika, ki ga bomo zdravili. Načeloma velja, da zdravljenje začnemo z monoterapijo v osnovnem odmerku (eno izmed šestih skupin, z opozorilom, da zaviralci angiotenzinskih reeptorjev in blokatorji alfa-1 veljajo za prvi izbor samo v posebnih okoliščinah) ali s kombinacijo dveh zdravil v majhnih odmerkih.
Če bolnik zdravilo dobro prenaša in tlak še ni zadovoljivo nadzorovan, je smiselno odmerek zdravila zvišati do razumnega odmerka (do odmerka, nad katerim ne pričakujemo več bistvenega znižanja krvnega tlaka – ko zdravilo doseže plato svojega učinka). Pri bolnikih, kjer tlak še vedno ni zadovoljivo nadzorovan (pri približno dveh tretjinah vseh zdravljenih bolnikov), je potrebno uporabiti kombinacijo dveh ali treh zdravil. Poleg fiksnih kombinacij se lahko odločimo tudi, da sami izberemo kombinacijo dveh ali treh zdravil (v tem primeru mora biti eno zdravilo diuretik). Kombiniramo zdravila, ki na različne načine učinkujejo na krvni tlak, kar pripomore k uspešnejšem nadzoru tlaka in zmanjša verjetnost pojava stranskih učinkov. Mnemotehnično si je najlaže zapomniti, da so najbolj smiselne kombinacije zdravil iz škatle 1 (A-zaviralec konvertaze oz. blokator angiotenzinskih receptorjev, B-blokatore receptorjev beta) z zdravili v škatli 2 (C-zaviralec kalcijevih kanalčkov, D- diuretik), ne pa dveh zdravil iz iste škatle.
Arterijska hipertenzija je kronična bolezen, zato imamo za dosego ciljnih vrednosti tlaka na voljo več mesecev. Prehitro zniževanje krvnega tlaka ni na mestu, saj se bolnik hitre spremembe tlaka občuti kot slabo počuje, omotice, zaspanost, večja pa je tudi verjetnost pojava stranskih učinkov zdravil, kar vse postavlja pod vprašaj bolnikovo nadaljnje sodelovanje pri zdravljenju.
V primeru, ko pa kljub ustrezni kombinacji treh zdravil, od katerih je eno zdravilo diuretik in so ta v razumnih odmerkih, ne uspemo zadovoljivo nadzirati krvnega tlaka, govorimo o odporni hipertenziji. Med možnimi vzroki so spregledana sekundarna hpertenzija, slabšanje delovanja ledvic, premajhen odmerek in/ali neustrezen diuretik ali pa prava odporna (lahko maligna) hipertenzija.
Naloga zdravnika družinske medicine je, da pri bolnikih, kjer ne uspe doseči ciljnih vrednosti krvnega tlaka, išče vzroke za lažno odpornost na zdravljenje (preveri bolnikovo sodelovanje pri zdravljenju; pregleda ostala zdravila, ki jih bolnik redno jemlje in jih po potrebi ukine ali zamenja; glede na obseg nadlahti uporabi ustrezno manšeto za merjenje krvnega tlaka; preveri smiselnost uporabljene kombinacije zdravil;, izključi učinek bele halje s pomočjo 24-urnega merjenja krvnega tlaka). Če so vzroki za lažno odpornost prisotni, jih poizkuša odpraviti, sicer pa naj bolnika napoti k ustreznemu specialistu, kjer so možnosti dodatne diagnostike in zdravljenja.
Vodenje bolnika s hipertenzijo
Kako pogosto bolnika naročamo na kontrolo v ambulanto, je odvisno od bolnikove srčnožilne ogroženosti in višine krvnega tlaka. Med diagnostičnim postopkom in uvajanjem ter titracijo zdravil so potrebne pogostejše kontrole, smernice priporočajo kontrole na 1 do 3 tedne, kar je včasih težko izvedljivo, vendar naj razmak med obiski ne bo daljši od 1 meseca (dokler ne uspemo doseči ciljnih vrednost tlaka, predpišemo le po eno škatlico zdravila naenkrat – običajno za 28 do 30 dni). Pogoste kontrolne preglede na začetku zdravljenja izkoristimo za oblikovanje zaupnega terapevtskega odnosa. Preverjamo spoštovanje nefarmakoloških ukrepov in jemanje zdravil, sprašujemo po morebitnih težavah povezanih z jemanjem zdravil, odprti smo za bolnikova vprašanja in poizkušamo izvedeti za bolnika stališča, poglede in mnenja, sprašujemo po odzivih družine, delavnega in socialnega okolja na bolnikovo bolezen, kar nam pomaga prilagoditi zdravljenje bolniku. Terapevtski načrt, ki bo sprejemljiv za bolnika, je pogoj za dosego cilja zdravljenja.
Ko smo dosegli nadzor krvnega in drugih dejavnikov tveganja, bolnika lahko naročimo na kontrolo na 3 do 6 mesecev. Pri malo ali zmerno ogroženih bolnikih, še posebno, če si doma merijo krvni tlak in je ta ustrezno nadzorovan (upoštevati je potrebno, da vrednost 135/85 mm Hg doma pomeni 140/90 mm Hg v ambulanti) zadoščajo kontrole na 6 mesecev. V skupini bolnikov z veliko in zelo veliko srčnožilno ogroženostjo pa je ob dobrem nadzoru krvnega tlaka in drugih dejavnikih tveganja najdaljši še dopustni razmak med kontrolnimi pregledi 3 mesece.
Bolniki nas pogosto sprašujejo, če priporočamo samonadzor krvnega tlaka z domačimi merilci in kakšen aparat naj nabavijo za merjenje krvnega tlaka. Zdravnik družinske medicine, ki dobro pozna svojega bolnika se bo najlaže odločil, kako svetovati bolniku. Osveščenemu in sodelujočemu bolniku velja priporočiti samokontrolo krvnega tlaka, ki nam omogoča večje število meritev, kar olajša zdravnikovo odločitev in izboljša zavzetost bolnika za zdravljenje. Pri zaskrbljenih bolnikih lahko samokontrole krvnega tlaka še povečajo zaskrbljenost in privedejo do pogostih in nepotrebnih obiskov ambulante. Pri bolj samosvojih bolnikih pa obstaja nevarnost, da domače meritve krvnega tlaka spodbudijo bolnika k spreminjanju sheme zdravljenja.
Bolniku svetujemo naj nabavi aparat za merjenje tlaka na nadlakti. Priporočamo uporabo polavtomatskih ali avtomatskih merilnikov, ki so preverjeni. Bolniku damo jasna navodila, kako naj si meri krvni tlak, opozorimo ga, da vrednosti krvnega tlaka med dnevom in dnevi nihajo, zato se bodo tudi izmerjene vrednosti spreminjale. Bolniku damo navodila, kdaj in kako pogosto naj si meri krvni tlak in v kakšni obliki naj nam vednosti krvnega tlaka predstavi. Povemo mu, da so običajno ambulantne meritve višje od domačih (sistolični za 5-15 mm Hg in diastolični za 5-10 mm Hg) in da naj na osnovi domačih meritev nikakor sam, brez posveta z zdravnikom, ne spreminja sheme zdravljenja.
Bolniki radi preverijo pravilnost delovanja svojega aparata, tako da ga prinesejo v ambulanto in želijo primerjavo s klasičnim živosrebrnim sfigmomanometrom. Kot ustreznega lahko priporočimo tisti merilec, kjer je razlika med obema meritvami znotraj 5 mm Hg.
Poznavanje in stališča do smernic za hipertenzijo med zdravniki družinske medicine
Da bi ugotovili, kakšno je poznavanje priporočil smernic za hipertenzijo med zdravniki družinske medicine in kako ti ocenjujejo uporabnost smernic pri vsakdanjem delu, smo med zdravniki družinske medicine v Sloveniji izvedli anketo. Vsakega sodelujočega zdravnika smo prosili, da odgovori na 11 vprašanj, ki so se nanašala na priporočila smernic za hipertenzijo in so obravnavala postopke diagnostike, terapevtskega pristopa, vodenja in posebnih indikacij. Raziskava je potekala v času, ko so nove mednarodne smernice za hipertenzijo že izšle in preden so bile sprejete nove nacionalne smernice za hipertenzijo, zato smo kot referenco vzeli Slovenske smernice za zdravljenje bolnikov z arterijsko hipertenzijo, izdane leta 2000 (21). Pri interpretaciji rezultatov smo upoštevali tudi nova priporočila, ki jih prinašajo mednarodne in sedaj tudi nove slovenske smernice glede ciljnih vrednosti krvnega tlaka. Zdravniki so imeli pri vsakem vprašanju na voljo štiri različne odgovore, prosili smo jih, da izberejo najprimernejšega. Ob koncu smo zdravnike povprašali še po oceni koristnosti, ki jo pripisujejo smernicam in želji po udeležbi na delavnici za obravnavanje bolnikov z arterijsko hipertenzijo. Zbrali smo tudi osnovne podatke o sodelujočih zdravnikih.
V raziskavi je sodelovalo 321 zdravnikov, ki delajo na področju družinske medicine od povabljenih 813 zdravnikov, kar predstavlja celotno populacijo zdravnikov. Na anketo se je odzvalo 39,5 % vseh povabljenih zdravnikov. Nizek odziv gre vsaj deloma pripisati času letnih dopustov, v katerem je potekala raziskava (od 1. junija do 30. septembra 2003), zdravnikov, ki niso oddali ankete, pa tudi nismo ponovno spomnili in prosili, da izpolnijo in anketo vrnejo.
Diagnostični postopek
Na vprašanje o elementih minimalnega diagnostičnega programa je večina zdravnikov (84 %) izbrala pravi odgovor, da je poleg anamneze in kliničnega pregleda s pregledom očesnega ozadja bolniku potrebno narediti še EKG in laboratorijske preiskave urina in sedimenta, ter preiskave krvi (lipidogram, krvni sladkor, retenti, kalij, hemogram in hematokrit).
Zdravnike smo spraševali tudi po najprimernejši preiskavi v primeru, ko pomislijo na renovaskularno hipertnzijo (npr. v primeru slišnega šuma v epigastriju, UZ ugotovljeni razliki v velikosti ledvic). Večina zdravnikov (88.6 %) je izbrala pravi odgovor: doppler ranalnih arterij ali ranalna angiografija, čeprav sta to preiskavi, ki jih običajno indicira klinični specialist, kamor bolnika pod sumom na sekundarno hipertenzijo zdravniki družinske medicine napotimo. Morebiten razlog za velik delež pravilnih odgovorov vidim v dejstvu, da je področje sekundarne hipertenzije razmeroma natančno obravnavano v sklopu specialističnega študija in stalnega strokovnega izobraževanja, ki poteka v sodelovanju s specialisti s področja hipertenzije.
Zanimalo nas je tudi, kako zdravnik na osnovi izpeljanega minimalnega diagnostičnega programa oceni celokupno srčnožilno ogroženost, ki je osnova za nadaljne terapevtsko ukrepanje. Na primeru 52-letnega bolnika z blago novoodkrito arterijsko hipertenzijo, novoodkrito sladkorno boleznijo še brez zapletov in že prisotno hipertrofijo levega prekata v EKG je bolnikovo ogroženost pravilno ocenilo kot veliko (20-30 %) dve tretjini zdravnikov (64,5 %); četrtina (24 %) je menila, da je ogroženost tega bolnika zelo velika. K sreči pa je le 10 % zdravnikov ogroženost tega bolnika ocenilo kot zmerno, kar bi posledično privedlo do neustreznega, premalo agresivnega terapevtskega pristopa.
Terapevtski pristop
Vprašanja, ki so se nanašala na terapevtski pristop, so obravnavala vrednost ciljnega krvnega tlaka, za bolnike brez sladkorne bolezni in ciljne vrednosti krvnega tlaka za bolnike z ledvično prizadetostjo in proteinurijo, ukrepanje ob blagi arterijski hipertenziji in majhnem srčnožilnem tveganju in ukrepih, ko z zdravilom v monoterapiji v racionalnem odmerku ne uspemo urediti krvnega tlaka.
Na vprašanje o ciljnem krvnem tlaku pri bolnikih z arterijsko hipertenzijo brez sladkorne bolezni je pravilno odgovorilo 95 % sodelujočih zdravnikov, 5 % pa jih je celo menilo, da bi morali pri vseh bolnikih doseči tlak pod 125/75 mm Hg, kar velja za skupino bolnikov z ledvično prizadetostjo s proteinurijo, večjo od 1 g/24 urah. Nihče od sodelujočih zdravnikov ni izbral vrednosti krvnega tlaka 160/95 mm Hg.
Na vprašanje o ciljnem krvnem tlaku ob prizadetosti ledvic in proteinurijo večjo od 1 g/24 urah je pravilno odgovorila polovica sodelujočih zdravnikov, večina ostalih pa se je nagibala k vrednostim, nižjim od 120/80 mm Hg, kar po smernicah velja za optimalen krvni tlak.
Po priporočilu smernic se lahko pri bolniku z bl
_________________
Lep pozdrav
Marjan |
|
| Nazaj na vrh |
|
 |
marjan
Administrator

Pridružen/-a: 01.02. 2007, 13:13
Prispevkov: 4481
Kraj: Slovenija
|
 Objavljeno: 07 Jan 2011 14:03 Naslov sporočila: Bolečine v rami Objavljeno: 07 Jan 2011 14:03 Naslov sporočila: Bolečine v rami |
 |
|
Bolečine v rami
Natisni navodila:
Vaje za bolnike z bolečinami
v ramiPri vsakdanjem delu je obremenitev ramenskega sklepa velika, zato so tudi bolečine v tem sklepu pogoste. Velikokrat so posledica ponavljajočih se neznatnih poškodb (mikrotravm) in počasi se razvijajočih degenerativnih sprememb.
Najbolj škodljivo je predvsem delo z rokami nad glavo, še zlasti dvigovanje težjih bremen in pogosto ponavljanje teh gibov. Kadar so občasno že prisotne bolečine, se izogibajte tudi sunkovitim gibom, še posebej pri dvigovanju težjih bremen.
Akutna, močna bolečina v rami
Če se je v rami pojavila akutna, močna bolečina, tako da je praktično negibljiva, obiščite svojega zdravnika.
Ramo masirajte večkrat dnevno z ledom do 5 minut, dokler koža ne pordi in se bolečina ne zmanjša.
Večkrat na dan delajte izometrične in nihajne vaje z intenzivnostjo, ki vam jo dovoljuje bolečina.
Pri sedenju naslonite podlaket na mizo ali naslonjalo stola, tako da komolec ni pritisnjen ob telo. Nadlaket lahko podprete tudi z blazino.
Pri hoji naj roka varno počiva v zanki rute (mitela).
Na stol sedite vzravnano, z iztegnjenimi rokami se primite za zadnji rob stola tako, da sta palca obrnjena navzven, rameni potisnite nazaj, da začutite rahel nateg v sprednjem delu ramen.

Hrbtno stran podlakti položite na hrbet, z nasprotno roko primite podlaket in jo nežno povlecite navzdol, glavo nagnite k nasprotni rami, da začutite rahel nateg v rami in vratu.

Roko položite na nasprotno ramo, komolec dvignite v višino ramen. Z drugo roko potiskajte podlaket proti nasprotni rami, da začutite rahel nateg na zadnji strani rame.

_________________
Lep pozdrav
Marjan |
|
| Nazaj na vrh |
|
 |
|
|
Ne, ne moreš dodajati novih tem v tem forumu
Ne, ne moreš odgovarjati na teme v tem forumu
Ne, ne moreš urejati svojih prispevkov v tem forumu
Ne, ne moreš brisati svojih prispevkov v tem forumu
Ne ne moreš glasovati v anketi v tem forumu
|
Powered by phpBB © 2001, 2002 phpBB Group
|
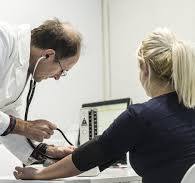





 . Z matematičnimi modeli so dokazali, da je že 10 % zmanjšanje telesne teže znižalo ogroženost za srčnožilno bolezen v 12 do 38 primerih od 1000 (19). Obstaja direktna zveza med dozo in odgovorom: več teže izgubi posameznik, bolj se bo znižal krvni tlak in dalj časa bo ostal nizek, če bo redno telesno aktiven (20).
. Z matematičnimi modeli so dokazali, da je že 10 % zmanjšanje telesne teže znižalo ogroženost za srčnožilno bolezen v 12 do 38 primerih od 1000 (19). Obstaja direktna zveza med dozo in odgovorom: več teže izgubi posameznik, bolj se bo znižal krvni tlak in dalj časa bo ostal nizek, če bo redno telesno aktiven (20).


